
糖尿病DIABETES
- 糖尿病
-
糖尿病と遺伝
日本人糖尿病の発症頻度
日本人は5人に1人が糖尿病であり、誰もがなりうる日常的な疾患です。
厚生労働省「2012年国民健康・栄養調査結果」からの推計より 糖尿病を発症するには、大きく分けて3パターンがあります。
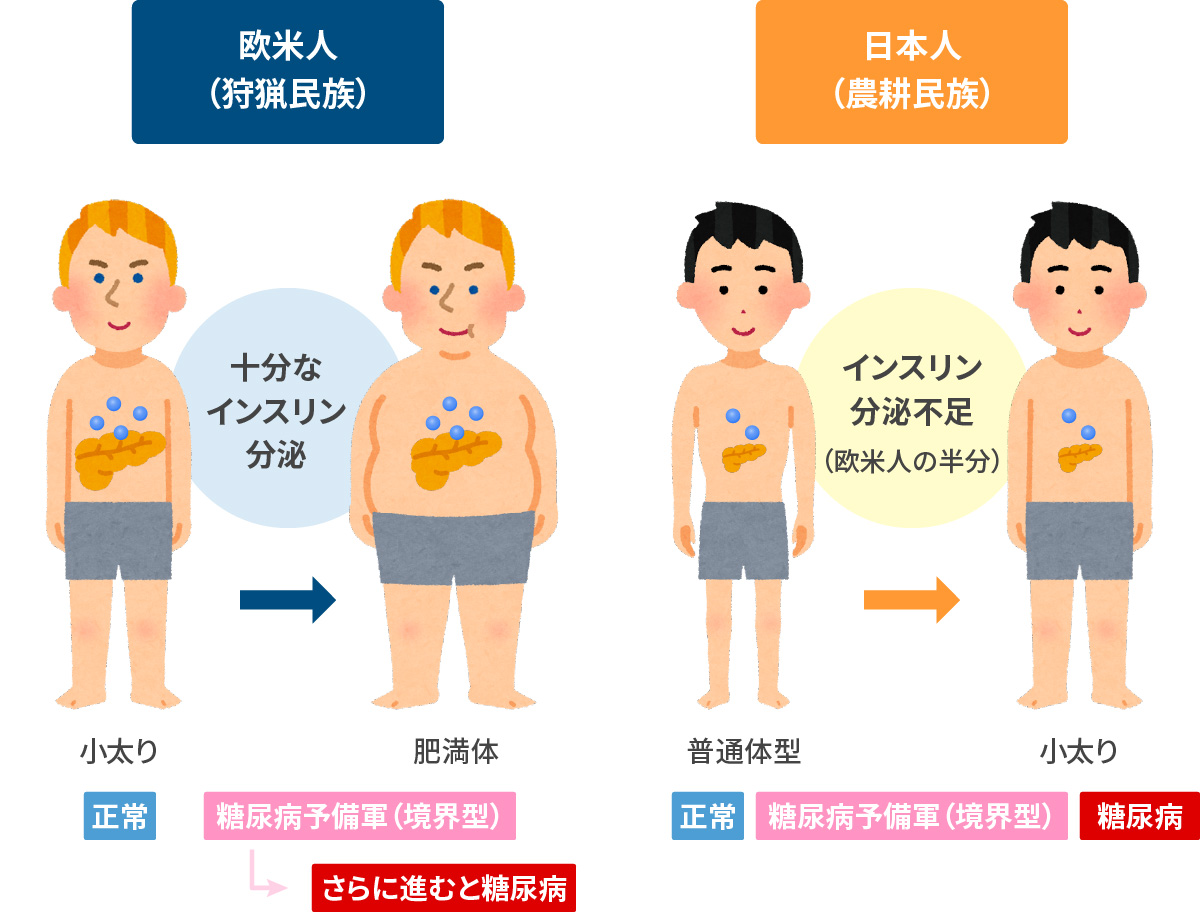
- 欧米人(狩猟民族)型
太っていく過程と太った結果に伴って、糖尿病を発症する。遺伝的に、大きな“膵臓力”もしくは“生活習慣としての過食”が原因です。欧米人体質がこれに当てはまります。 - 日本人(農耕民族)型
日本人は欧米人と異なり、“膵臓力”が小さいため、肥満や過食がなくとも、そもそも糖尿病を発症しやすい体質であります。 - ハイブリッド型
上記2つを併せ持つハイブリッド型
糖尿病 成因と病態 = “原因” と “現在”
-
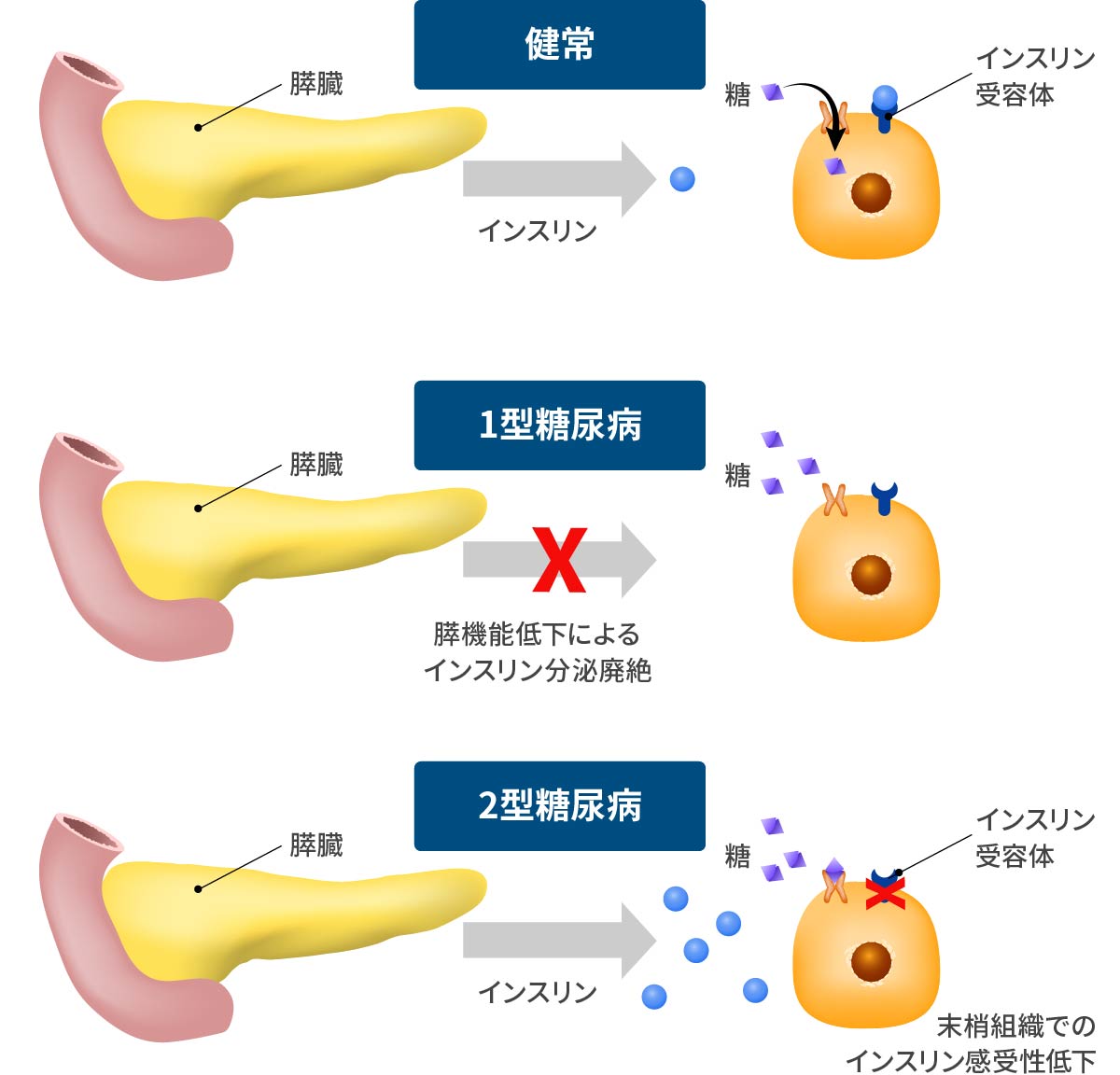
成因 = 原因
3分類あります。1型、2型、妊娠などの他の状態に伴う。ほとんどが2型です。 -
病態 = 病気
どれくらいの重症度か?、どれくらい進んでいるか?一定以上病態が進めばインスリン補充が必要となります。
インスリンを必要とする程度を基準に、“インスリンが要らない→インスリン非依存状態”と“インスリンが要る→インスリン依存状態”で、まず2軸で分類します。
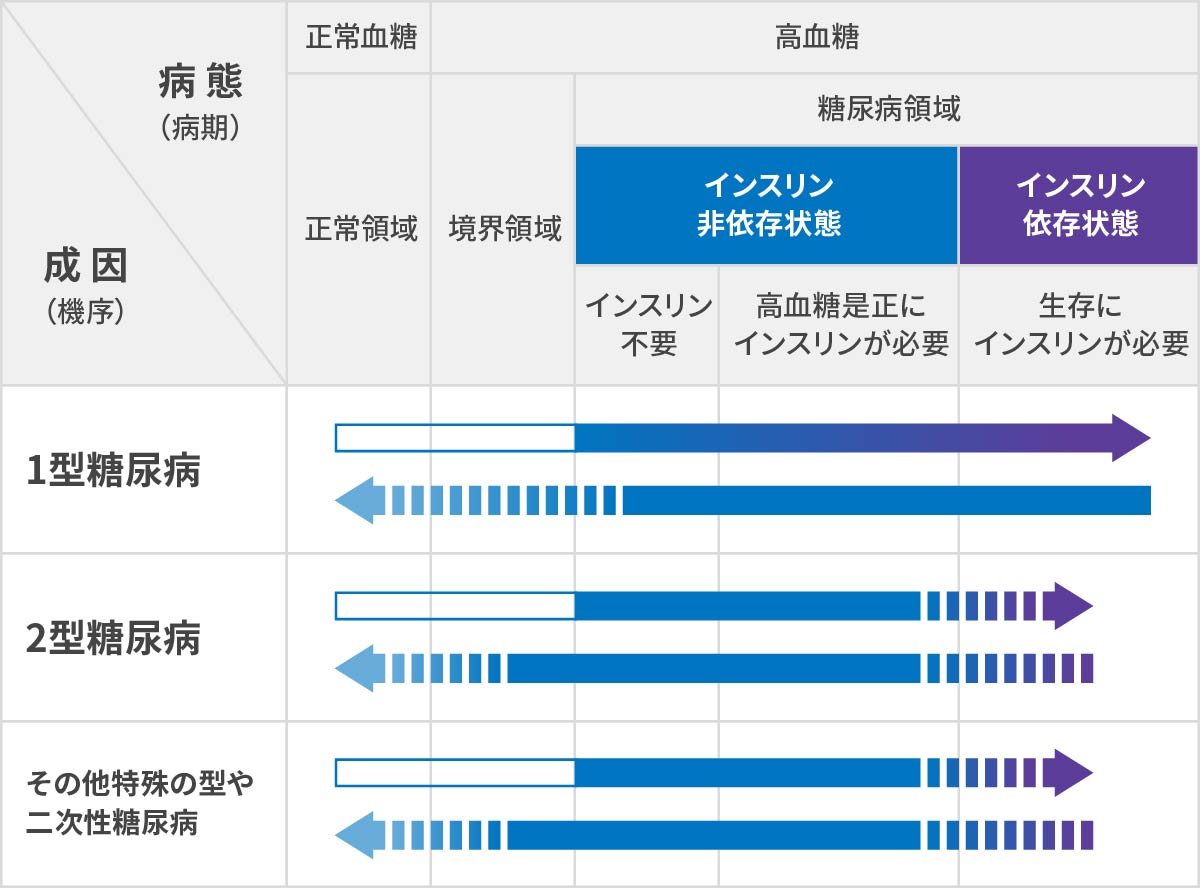
引用:日本糖尿病学会診断基準検討委員会:糖尿病の分類と診断基準に関する委員会報告, 糖尿病53:454, 2010より - 右向きの矢印は糖代謝の悪化、左向きの矢印は糖代謝の改善を表しています。
- 破線部分は、その状態となることが少ないことを表しています。
インスリン 依存状態/非依存状態
-
インスリン依存状態
生命の維持のために、インスリン注射が欠かせない状態。 -
インスリン非依存状態
生命の維持のために、インスリン療法が必要ではない状態。
インスリン療法が必要なこともある。
診断
糖尿病疑いのケースは、糖負荷試験を行い、正常・境界型糖尿病・糖尿病の鑑別診断を行います。
診断のきっかけとなるケースは以下- 口喝、多尿の症状がある。
- 肺炎や蜂窩織炎などの感染症を発症した。
- 若い時に比較して、随分太った。
- 家族に糖尿病がいる。
- 高齢になれば、太ってなくても糖尿病の可能性が高まる。
- 空腹時血糖が100mg/dl以上。
診断は、
- 空腹時血糖126mg/dl以上
- 随時血糖あるいは糖負荷試験2時間後血糖値が、200mg/dl以上
のいずれかです。
上記を満たさない場合でも、高血圧や高脂血症、肥満などある場合、もしくは空腹時血糖やHbA1cが微妙に高い場合は、糖負荷試験を行って、糖尿病かどうかを判定します。糖負荷試験によって、下記の如くグラフを作成して判定します。血糖値のピークが遅くて、180mg/dlを超えるような場合は、糖尿病の可能性が高くなります。
付け加えて、境界型糖尿病か?いわゆる“真”の糖尿病か? この区別にはあまり意味をもちません。どちらも同一延長線上にある疾患であり、将来的な合併症管理へのリスクヘッジ方針は変わりません。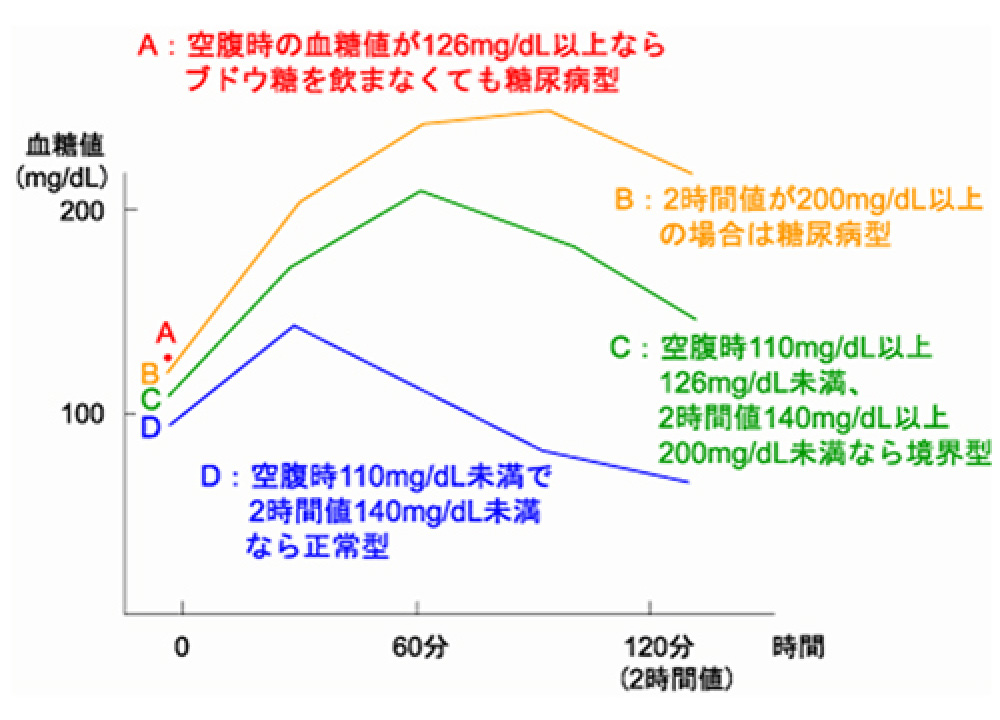
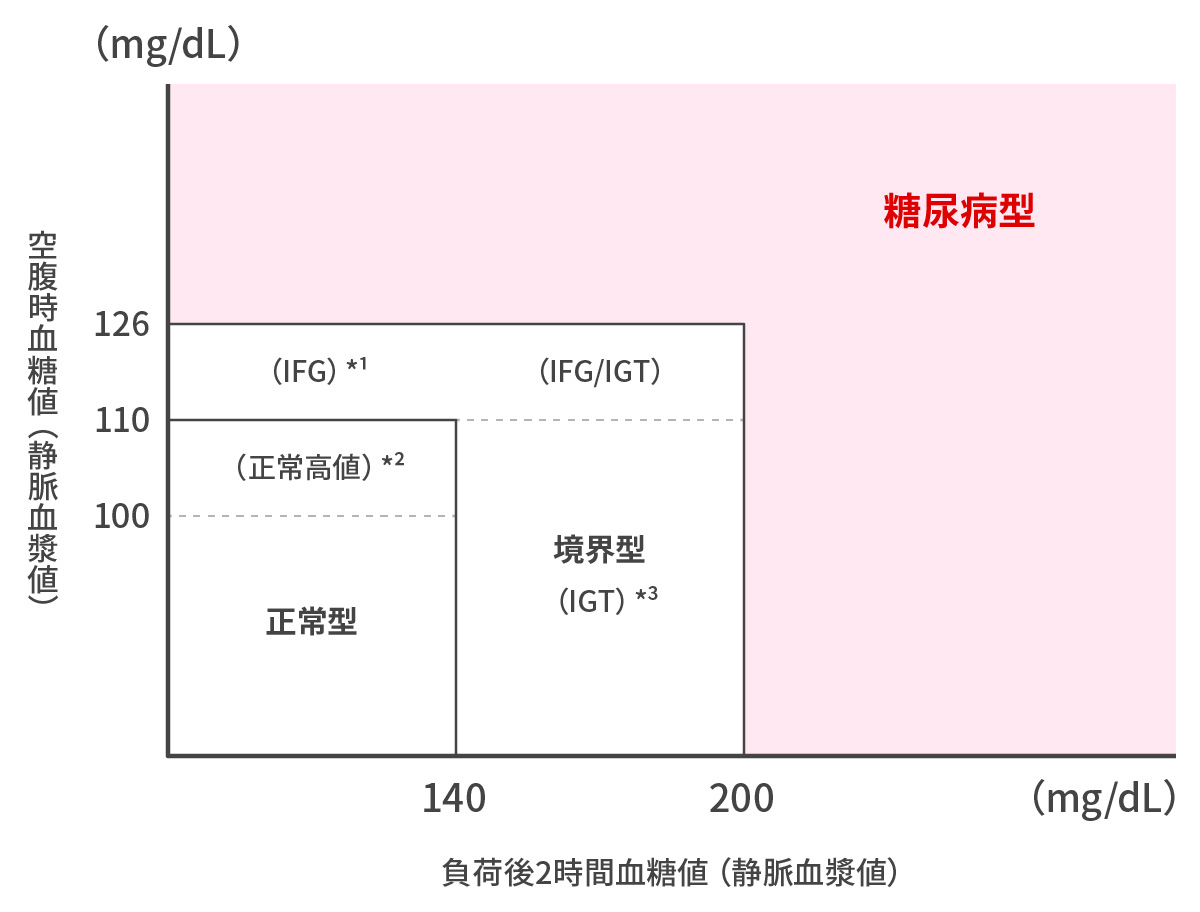
日本糖尿病学会 編・著:糖尿病治療ガイド2016-2017, p.23, 文光堂, 2016 - IFGは空腹時血糖値110〜125mg/dLで、2時間値を測定した場合には140mg/dL未満の群を示す(WHO)。ただしADAでは空腹時血糖値100〜125mg/dLとして。空腹時血糖値のみで判定している。
- 空腹時血糖値が100〜109mg/dLは正常域ではあるが、「正常高値」とする。この集団は血糖病への移行やOFTT時の耐糖機能障害の程度からみて多様な集団であるため、OGTTを行うことが進められる
- IGTはWHOの糖尿病診断基準に取り入れられた分類で、空腹時血糖値は126mg/dL未満、75gOGTT2時間値140〜199mg/dLの群を示す。
- 正常型であっても、1時間値が180mg/dL以上の場合は、180mg/dL未満のものに比べて糖尿病に悪化する危険が高いので、境界型に準じた取り扱い(経過観察など)が必要である。
糖負荷検査の順序
負荷前と負荷後の血糖値により判定
空腹時の血糖値を測定します 
ブドウ糖を溶かした水を飲んでいただきます 
ブドウ糖を飲んだ後、数回に分けて血糖測定用の採血を行います “糖尿病”を診断したら、併存しやすい氷山の上方とより重大なリスクとなる下方、つまり隠れたリスクを意識して、経過観察することが重要です。
肥満のかげに潜む健康障害について
合併症

糖尿病有病者と糖尿病予備群は合わせて、本邦で約2,000万人いるといわれています。糖尿病は、①血管障害と②がん発症リスクの2つが増加して、患者さんにとっては非常に苦痛な合併症をもたらすため、早期診断とそれら合併症への監視が必要になります。一方だけ注視して診ていればよい、ということではなく、両者2方面を、常に観察する必要があります。
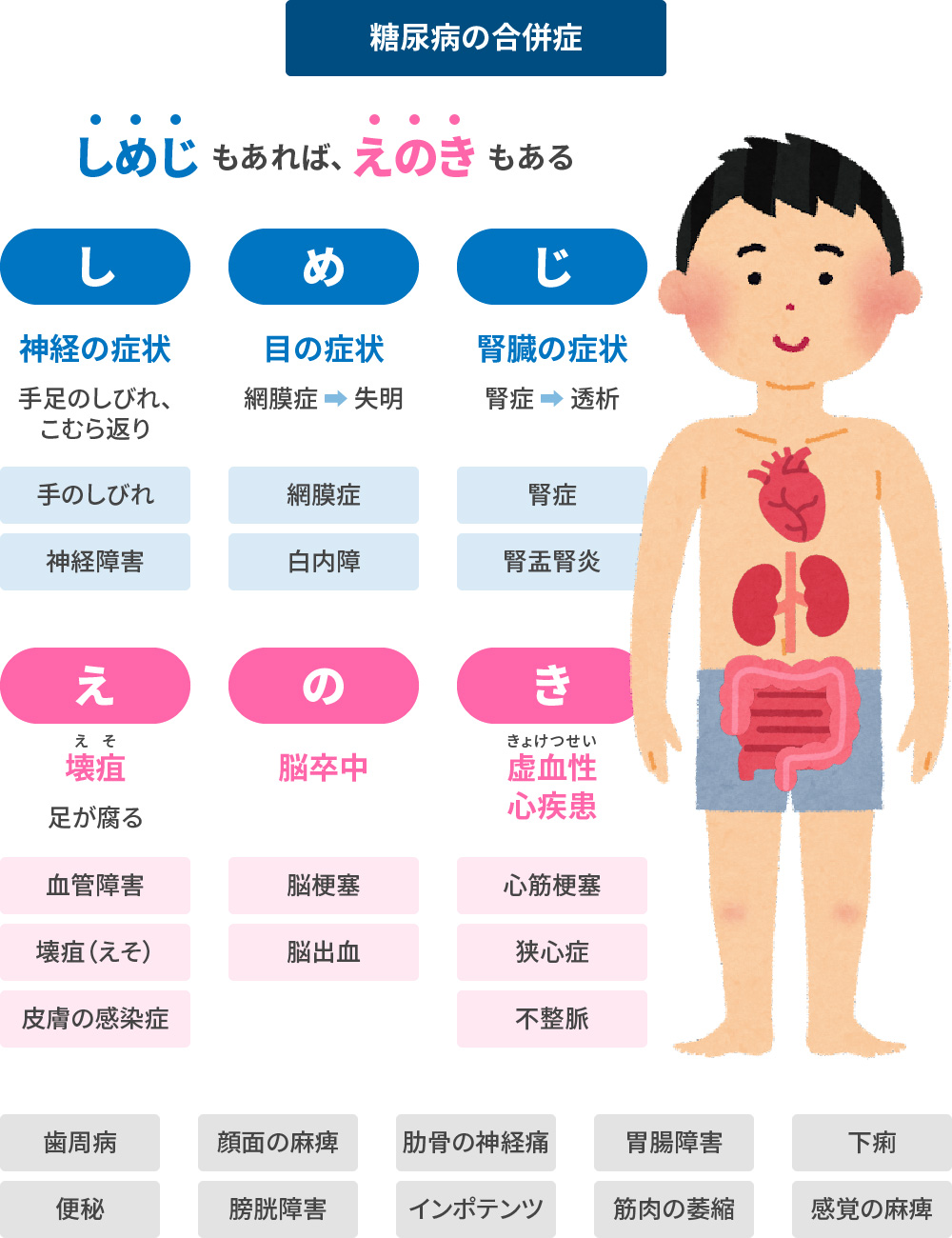
- 血管障害 小血管障害と大血管障害
- がん発症
血管障害
その① 小血管障害 通称“しめじ”
- “し”
- 神経障害 (し)
足の先端に知覚障害が発生し、最悪は下肢切断に至ることがあります。 - “め”
- 眼・網膜障害 (め)
視力障害が発生し、失明に至ることがあります。定期的に眼科で眼底評価を実施することが重要です。 - “じ”
- 腎障害 (じ)
尿検査による尿蛋白、血液中のクレアチニン量から腎血流量を評価します。進行すれば、血液透析や腹膜透析に至ることもあります。
その② 大血管障害 代表例として・・・心臓・脳・下肢の3つの血管
- 狭心症:無症候性に進行している可能性があります。定期的問診と、定期的な心機能評価で対応致します。
- 脳梗塞:麻痺や認知症の原因となります。定期的問診や頭部画像検索、頸動脈血流評価によって、対応致します。
- 閉塞性動脈硬化症:太もも近くの下肢大血管レベルから狭窄する病態です。下肢切断に至ることもあります。上記同様定期的問診や画像精査で対応致します。
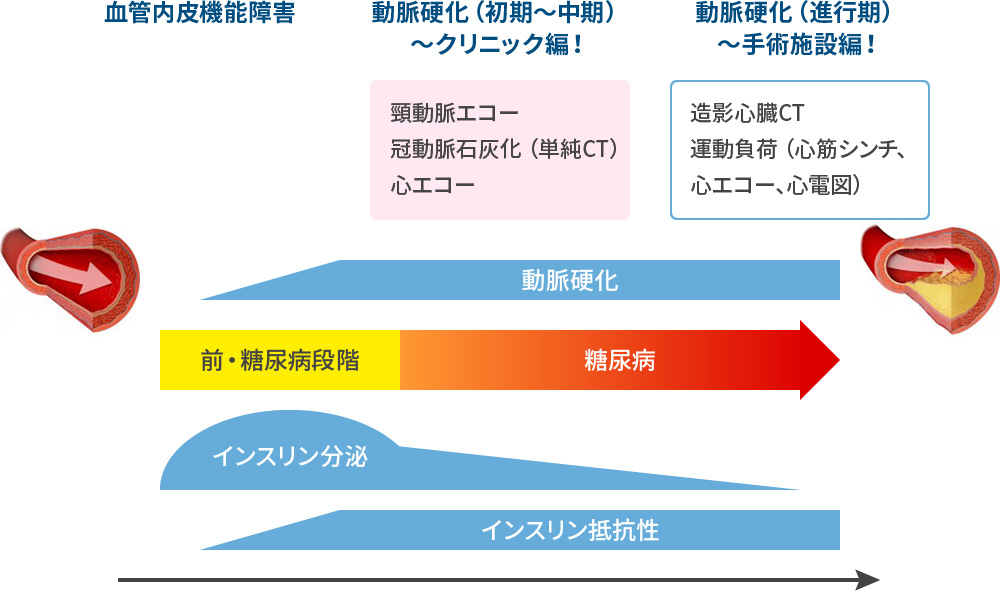
糖尿病に合併する“狭心症と心筋梗塞” “無症候性心筋虚血”
2021年~日本循環器学会 日本糖尿病学会合同声明
糖尿病の心筋梗塞は症状がない!=胸部症状での早期発見は困難である!
如何に、早期発見するか?予測が重要である。予測
- 頸動脈血管エコー
- 単純CT
冠動脈の動脈硬化の程度を評価 冠動脈石灰化 Agatston score - 造影心臓CT
狭心症を早期に、外来で如何に見つけるか?
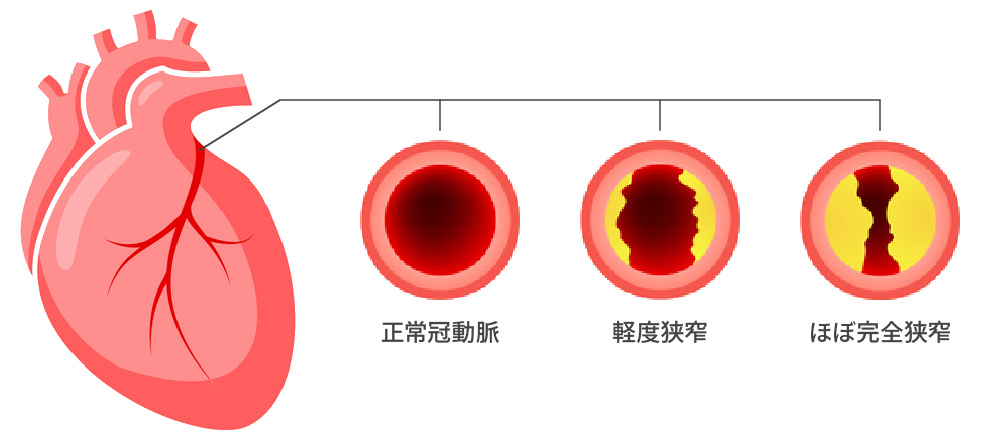
冠動脈疾患 症状はないが、現在の冠動脈石灰化から、未来の狭心症・心筋梗塞を予測する!
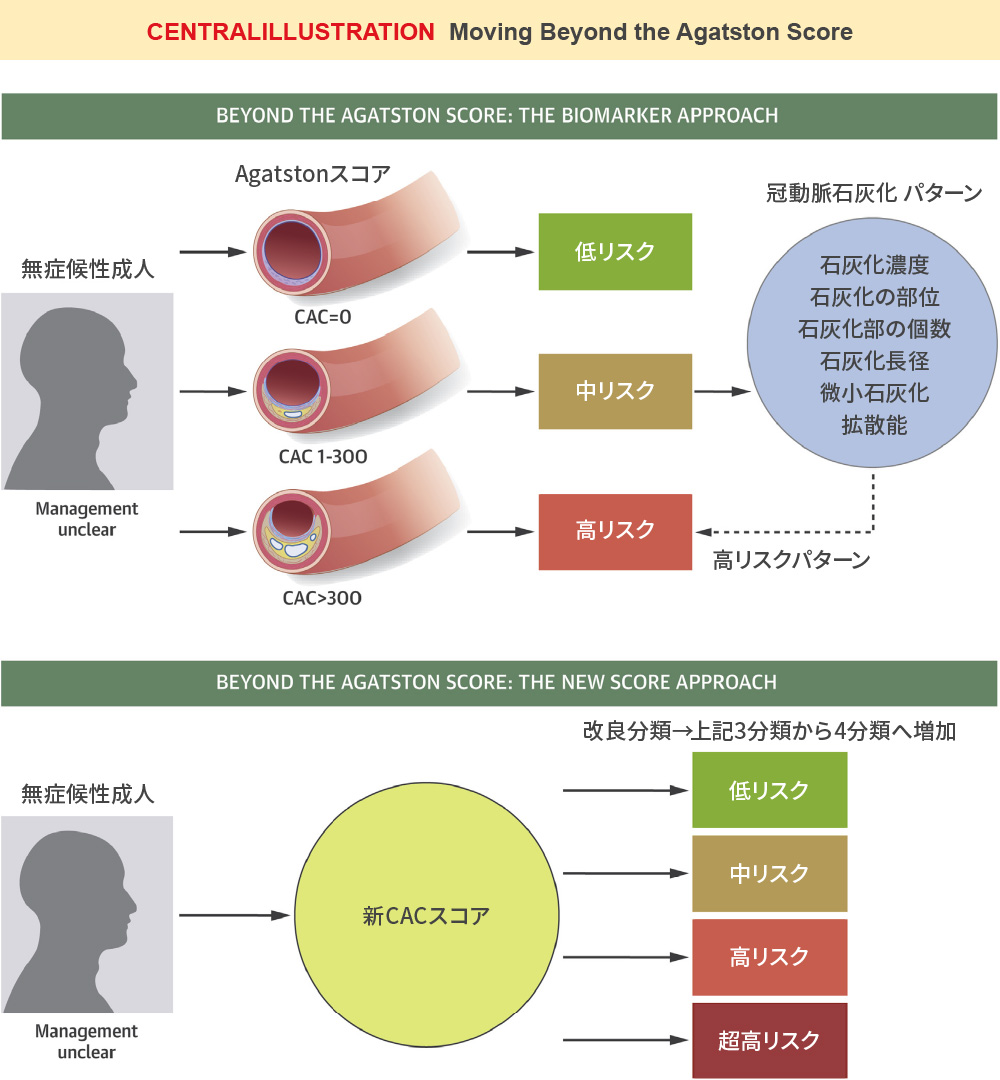
Blaha,et al. J Am Coll Cardiol Img.2017 無症状動脈硬化
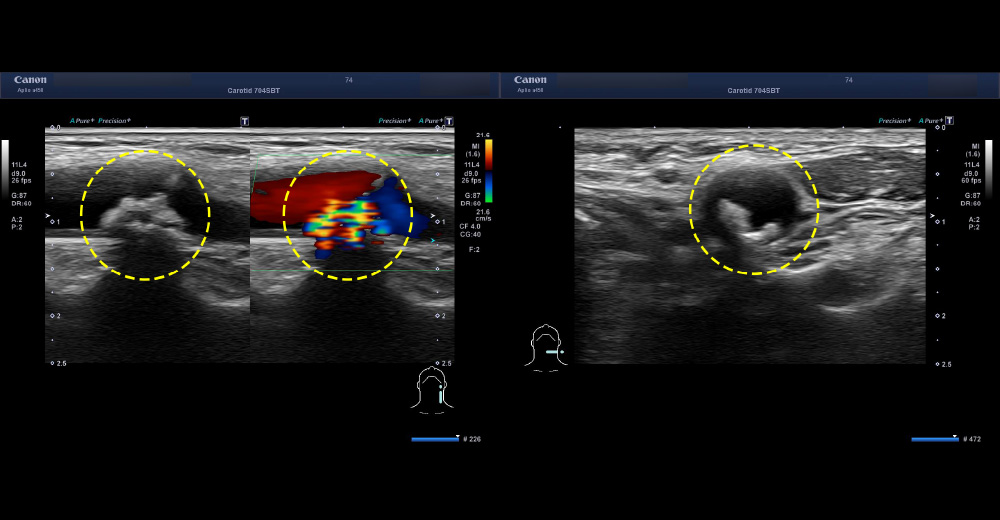
中期 頸動脈エコー 頸動脈狭窄症例 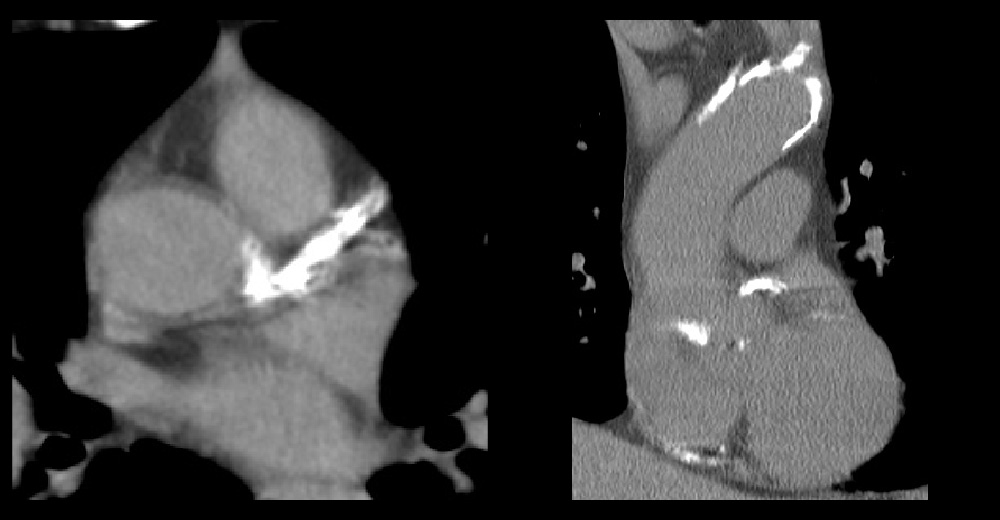
進行期 単純CT 重症心筋虚血症例 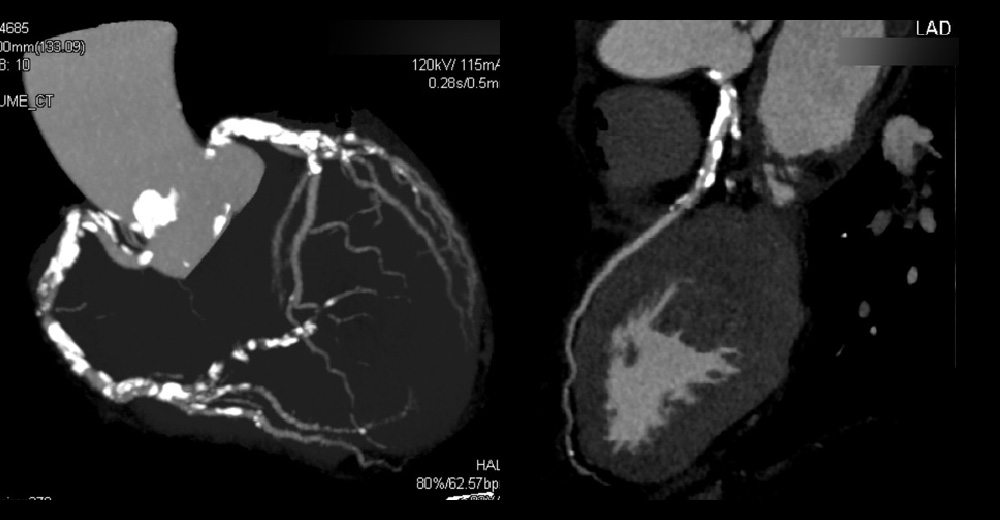
進行期 造影心臓CT 重症心筋虚血症例 糖尿病患者は “がん予備群” です。
日本人糖尿病の死因の推移、死因第1位は?
もはや死因第1位は、“がん死”
時代の変遷で、死因の主は “脳卒中・心疾患” から “がん死” に逆転しました。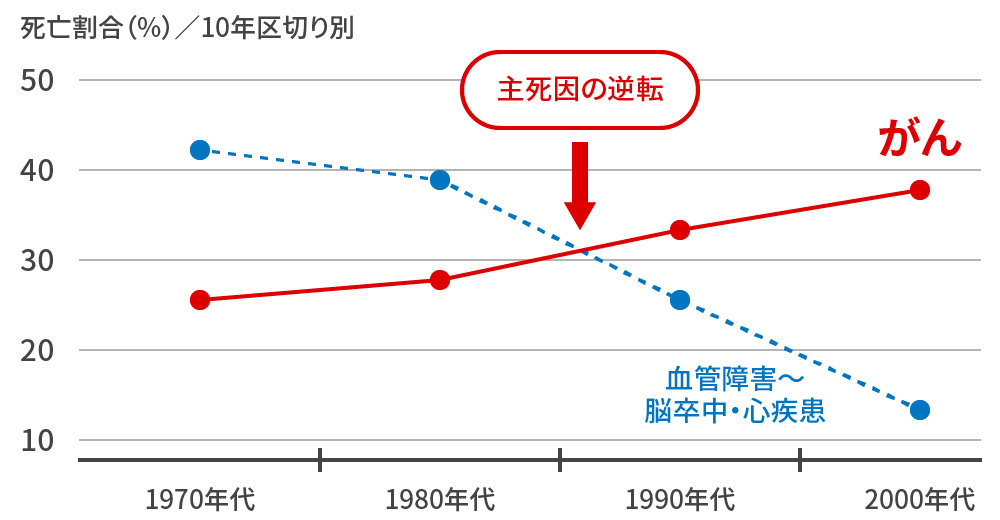
> 医学雑誌:糖尿病2016年 日本人糖尿病患者の主たる死因~がんの内訳
糖尿病の死亡率第1位 合併症 “がん”
①肝・膵がん ②消化管がん ③乳がん当院ではエコー、内視鏡、CTを駆使して、更には近隣センター施設と連携して、予防に努めています。
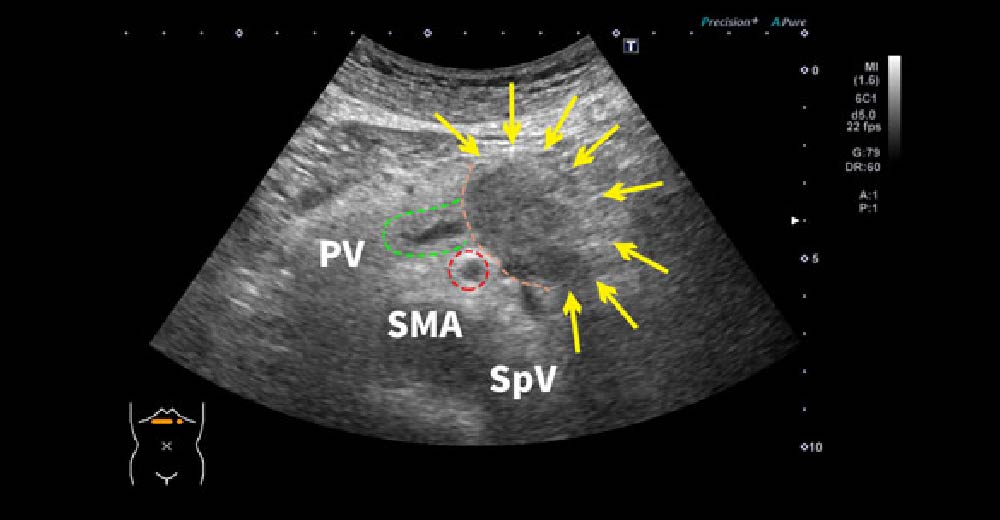
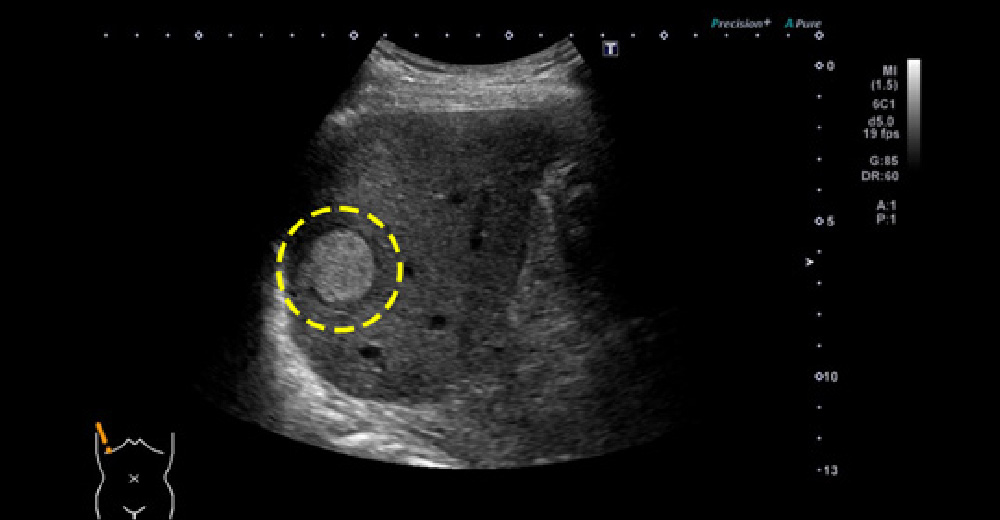
PV:門脈 SMA:上腸間膜動脈 SpV:脾静脈 2型糖尿病で、当院に転医された患者さんです。紹介元で1度も腹部エコーをされたことがなかったのですが、糖尿病の基本管理とおり定期腹部エコーにて、診断された“通常型膵がん”の症例です。背景疾患に、“糖尿病”がある場合は、常に新規“膵がん”発生を念頭において、外来観察する必要があります。
この症例では“膵がん”腫瘤が、生存に重要な“門脈”と“上腸管膜動脈”に近接しており、根治切除できるかどうかぎりぎりの患者さんです。切除できなければ、近代の医学においても予後は極めて不良です。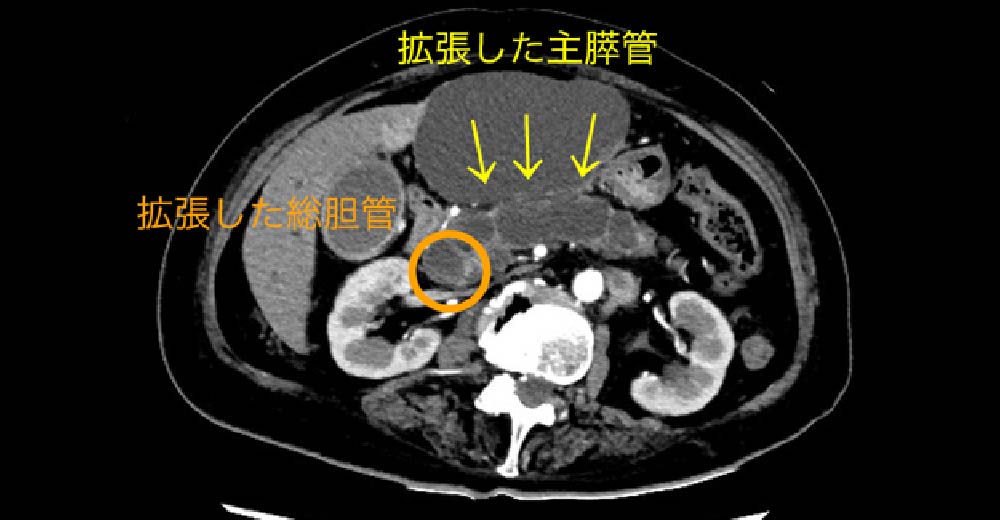
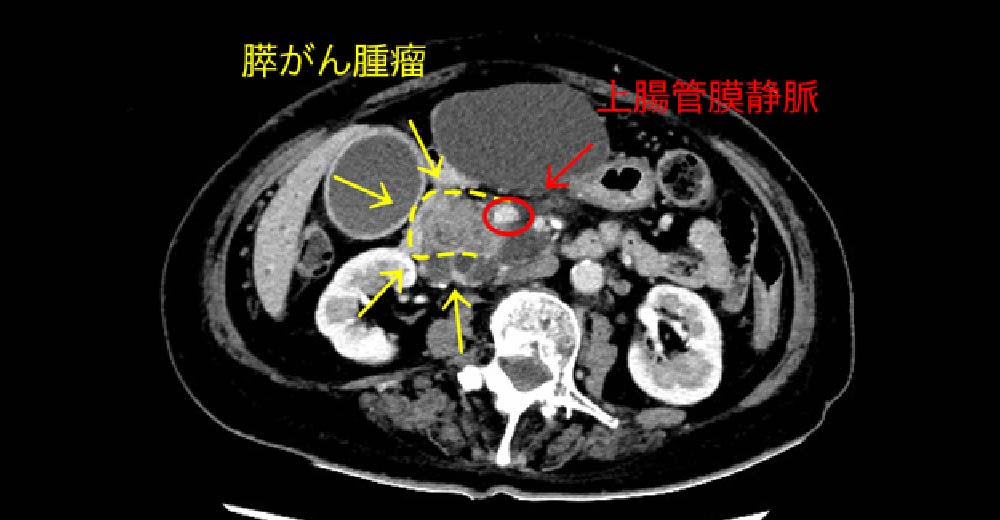
糖尿病診断契機に診断された、“膵がん”の1例です。
膵臓は臓器特性上、周囲に“生存に必須な血管が存在しており、進行した状態では、まず救命できません。糖尿病罹患患者さんでは、”膵がん“のリスクが高く、常に監視することが必要です。糖尿病は膵がんに注意!!
急激な糖尿病(糖代謝障害)の発症や悪化は、膵がん合併を疑い、検査を行う。特に糖尿病発症後3年は、注意を要する。
糖尿病は肝がんに注意‼️
糖尿病は脂肪肝を併発しやすく(代謝関連脂肪肝疾患=MAFLD)、肝線維化から“肝がん”を発症しやすいとされています。
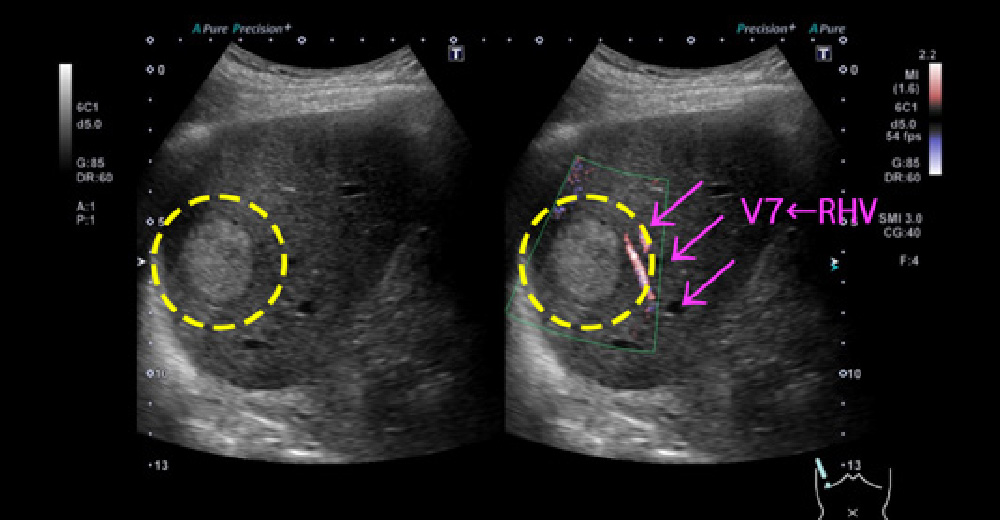
糖尿病併存脂肪肝に、発生した肝がん
目標と関連する指標
目標は、上述の合併症を回避して、可能な限り健康なかたと同様の快適な生活を楽しんでもらうことにつきます。
3大指標を常に意識して適正化する。
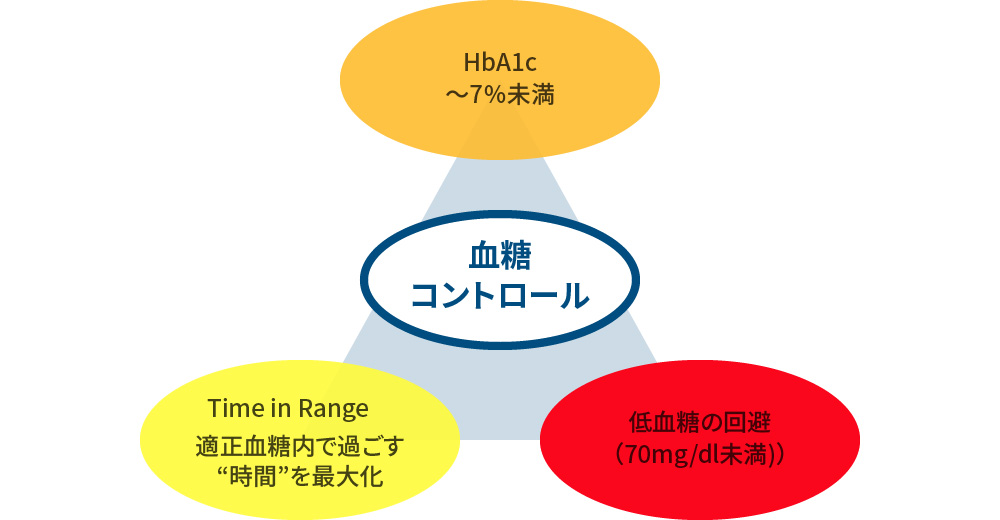
- HbA1c
- Time in Range~適正血糖内で過ごす“時間”を増加させる
- 低血糖の回避
HbA1cを考慮した血糖コントロール目標
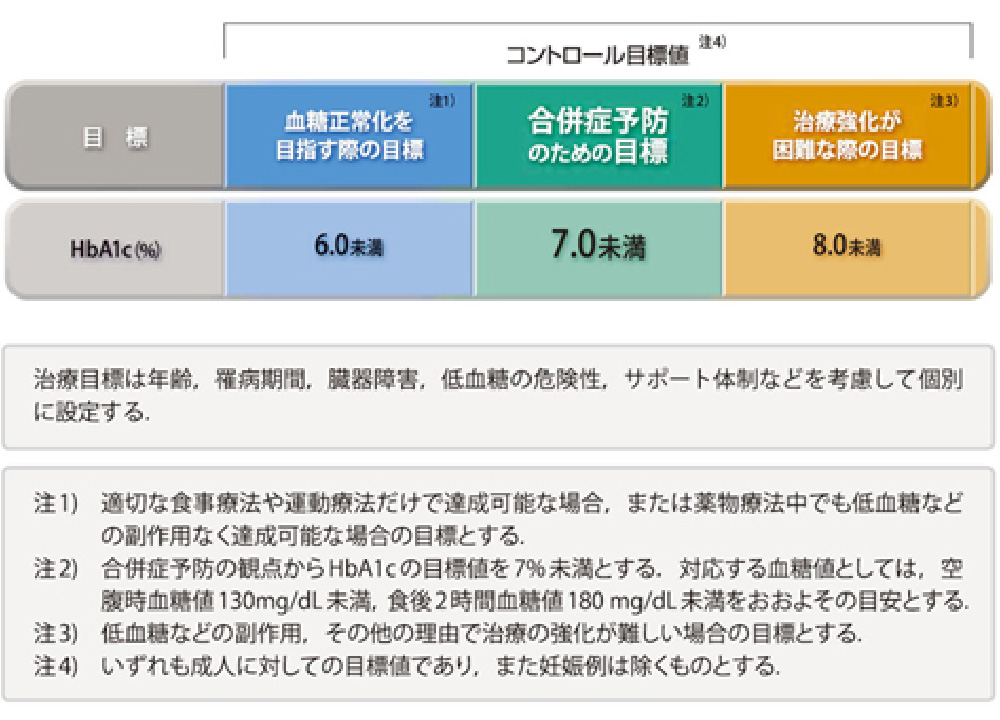
“HbA1c”を使用した管理の“血管合併症予防”に配慮した指針 低血糖は、重大な心血管イベントと関連するため、可能な限りその機会を排除することが肝要です。
低血糖を回避しつつ、適正血糖範囲内で過ごす“時間”:Time in Rangeを増加させることで予後の改善に至ります。
血糖価を評価する方法
-
SMBG:Self Monitoring of Blood Glucose
指先を穿刺して、断続的に血糖を評価する方法です。

-
FGM:Flush Glucose Monitoring
センサーを皮下の間質に留置して、連続的に血糖を測定する方法です。
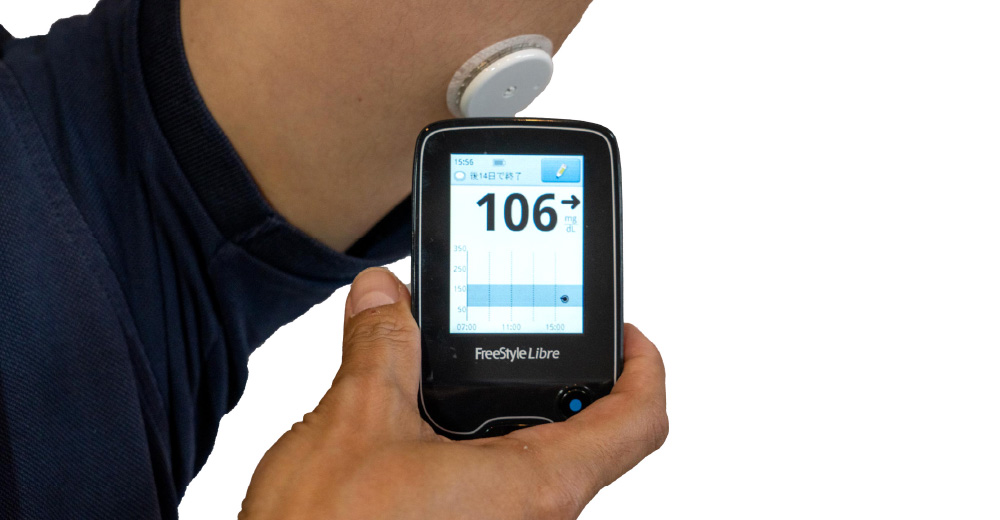
どちらの測定方法も、血糖コントロール改善に向けた血糖評価法であり、目的を意識して柔軟に使いこなすことが重要です。
1型糖尿病ではほぼ永久に、2型糖尿病では病期に応じて、新規導入→改善により中止、あるいは増悪のため再導入することもあります。要点は、長期的な合併症と短期的なシックデイトラブルを可能な限り回避する事、そのために以下が重要です。
- 質の良い血糖コントロールをすること
→ 食後血糖スパイクの軽減とTime in Range*適正血糖時間・HbA1cの改善 - 低血糖を回避すること
→ 発生時は迅速なブドウ糖摂取とSMBGでの確認 - シックデイを安全に管理すること
→ 頻回の血糖確認が必要です。後述
利点 欠点 SMBG - 基本的な血糖評価方法であり、実臨床として実績が多い。
- 血糖コントロールが良好な場合は、測定回数を減らすことができる。
- 断続的データであり、夜間血糖の評価が困難である。
- 指先穿刺による痛みを繰り返す必要がある。
FGM - 24時間連続血糖データを“見える化”することで、日常生活や投薬を、迅速に修正しやすい。
- 夜間低血糖を評価しやすい。
- 合併症に関連する、適正血糖時間と血糖変動幅を視覚化して修正できる。
- 指先穿刺の回数を少なくできる。
- センサー装着が簡便で、2週間にわたり評価できる。
- 精度がやや劣る
- 8時間内毎に、スキャンを繰り返す必要がある。
- 精度がやや劣るため、表示データと体調にギャップがある、あるいはシックデイ時は、SMBGの値を優先して対応する必要がある。
- 2週間セットでしか対応出来ず、コスト減への柔軟性に欠ける。
SMBG:Self Mnoitoring of Blood Glucose
~間欠的データから、連続データを推察しているに過ぎない。概して、良好な血糖推移にみえるが...
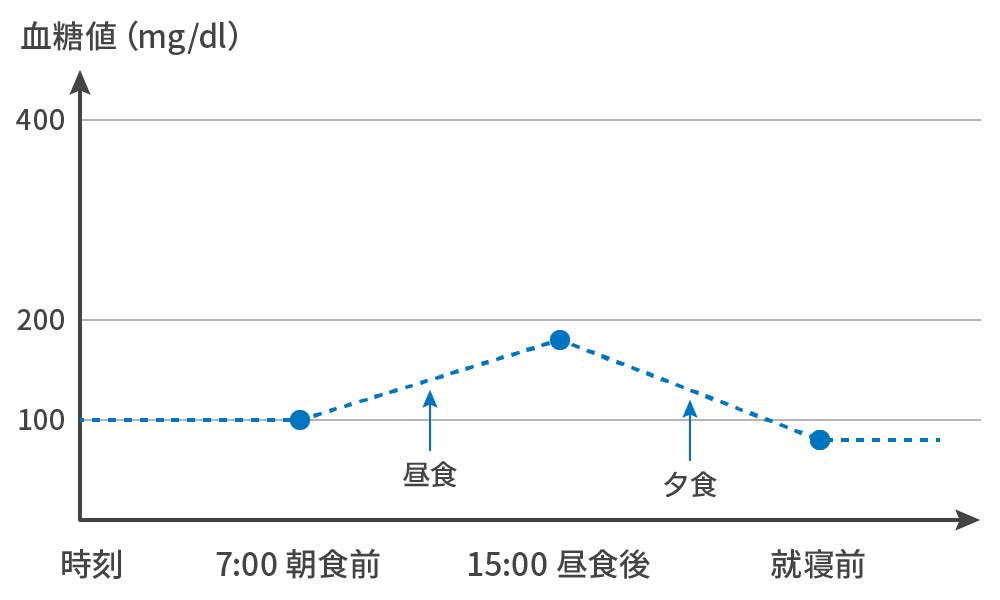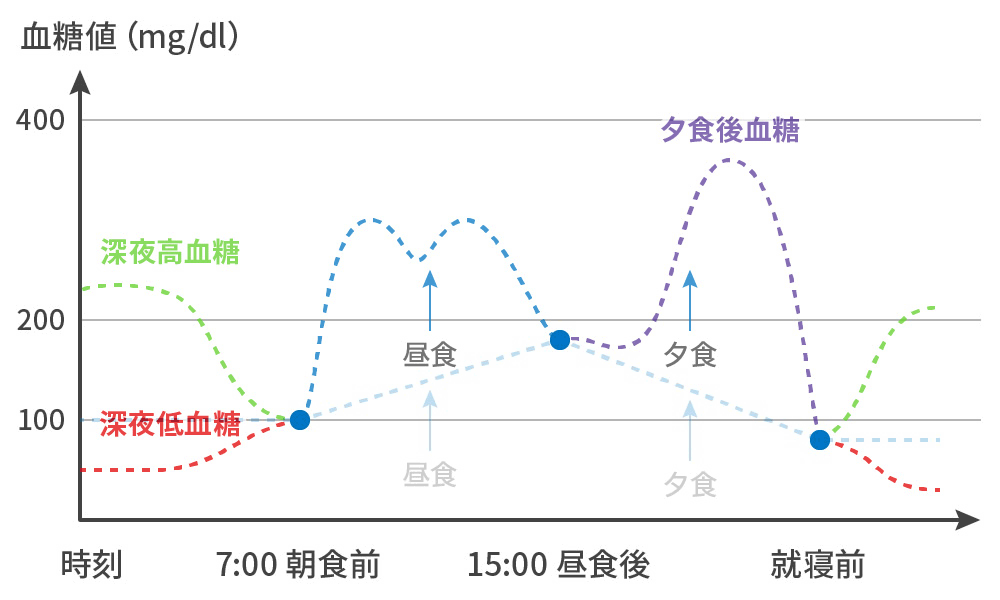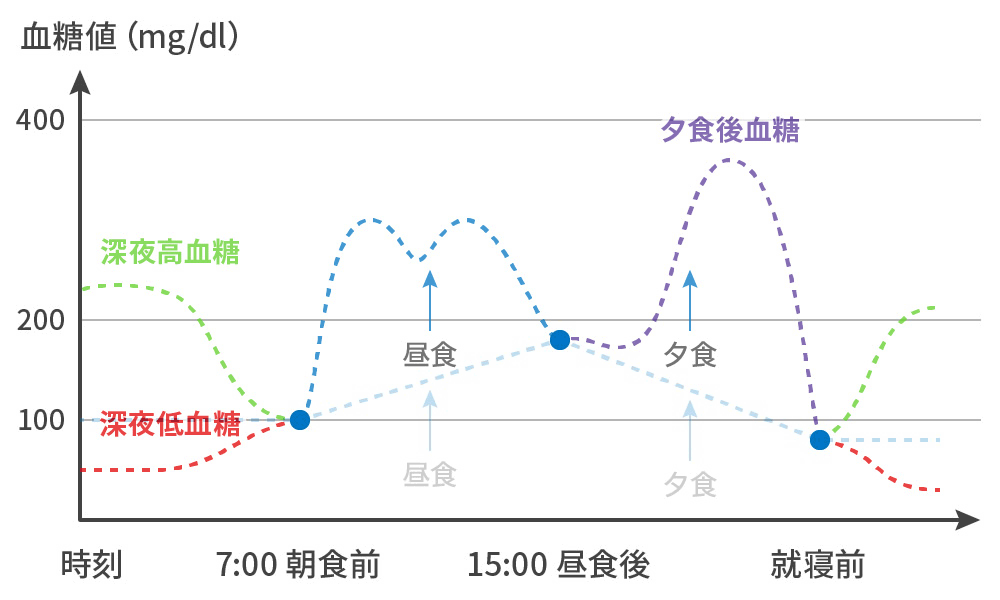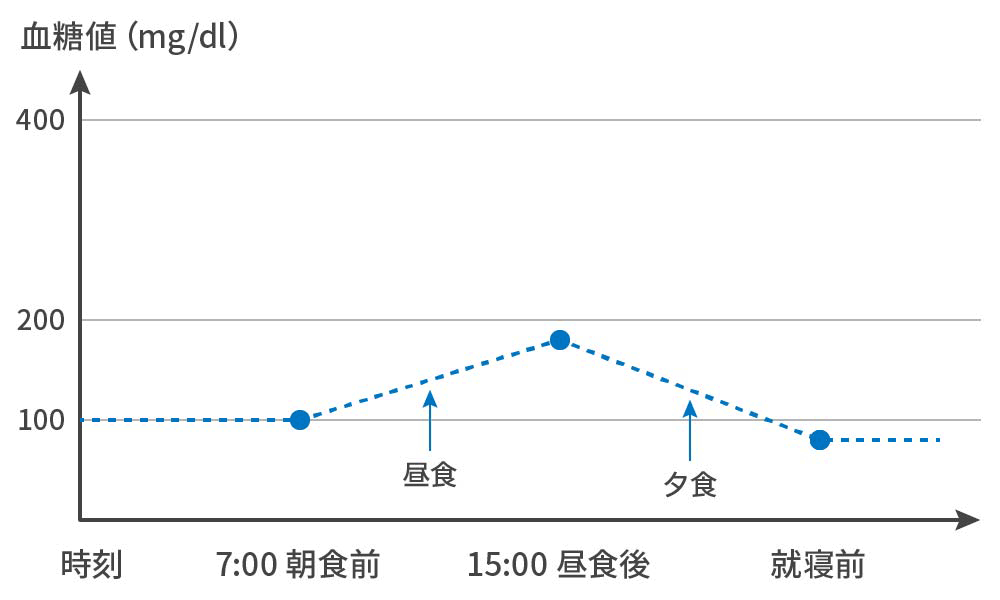
FGM(リブレ®):Flush Glucose Monitoring
~連続的血糖データが視覚化できる。心血管リスクに強力に関連する低血糖と平均血糖変動幅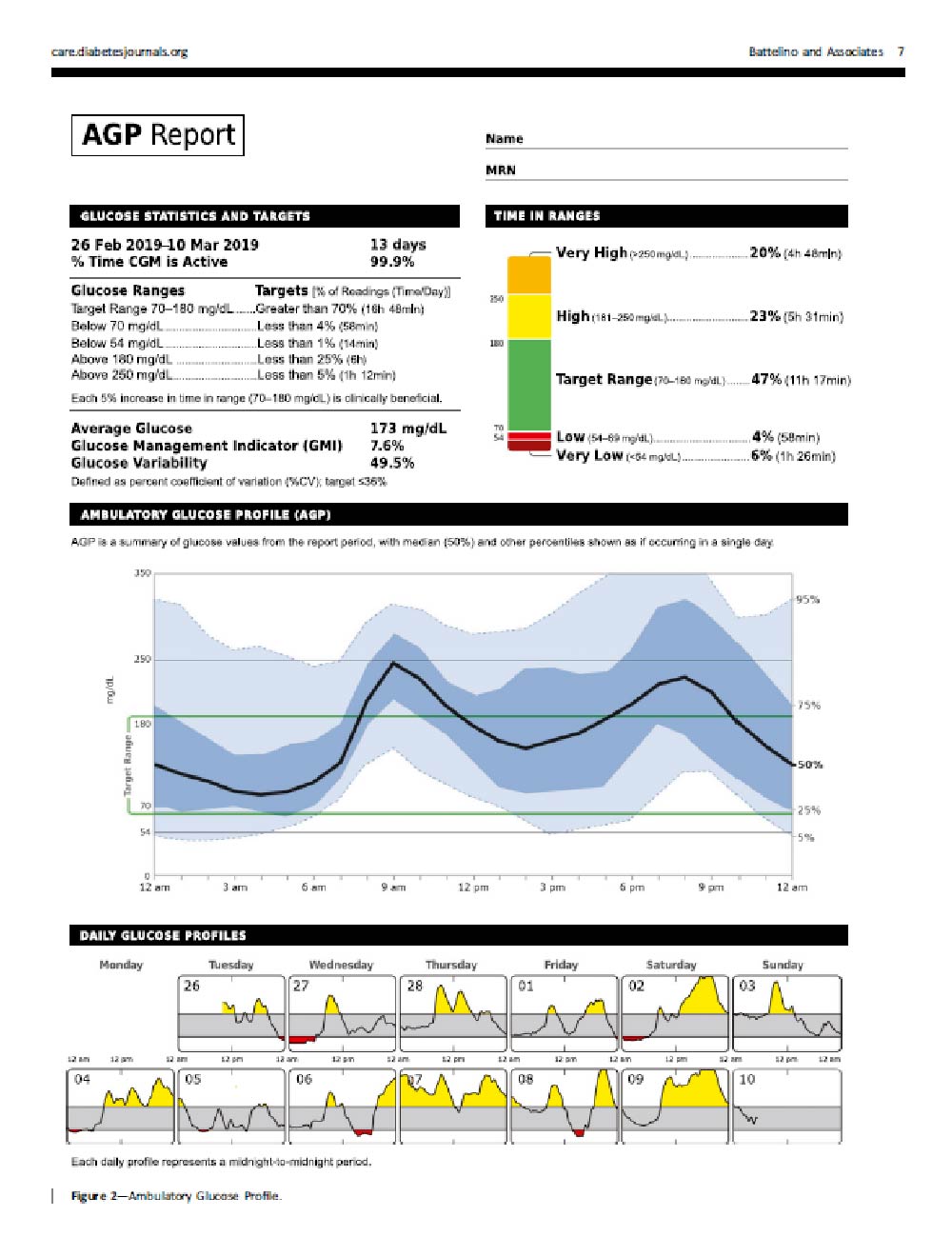
- 低血糖やその可能性を視覚化
→ 予測・確認して投薬を修正 - 血糖変動とTime in Rangeを視覚化
→ 食生活や投薬を修正して、これを最大化することができる。
実際は...
・食後高血糖が発生している。
・深夜低血糖や深夜高血糖が発生している。- FGMのメリットその1
-
食後高血糖(血糖値スパイク)の有無が確認できる。
動脈硬化の進行を早める「食後高血糖」の有無が確認できます。血糖トレンドで食後高血糖を確認できたら、食事の内容・量による血糖値への影響を修正することができます。 - FGMのメリットその2
-
夜間低血糖や暁現象の有無が確認できる。
深夜帯から朝方にかけて、血糖値を上昇させるホルモンの影響に比べて、投与インスリン量が不足しているとき、血糖値が自然に上昇していく現象を“暁現象”といいます。夜間の血糖変動を把握することができれば、血糖コントロールを乱す夜間低血糖や暁現象の有無に気付くことができます。 - FGMのメリットその3
-
HbA1c値だけではわからない「血糖コントロールの質」を把握できる。
HbA1c値が同じでも血糖変動の幅がより小さい場合を「質の良い血糖コントロール」といい、この方が合併症を起こしにくいとされます。HbA1c値だけ、あるいはSMBGなどの瞬間的血糖値でなく、持続的な血糖変動をみることができれば、「血糖コントロールの質」を確認して修正できます。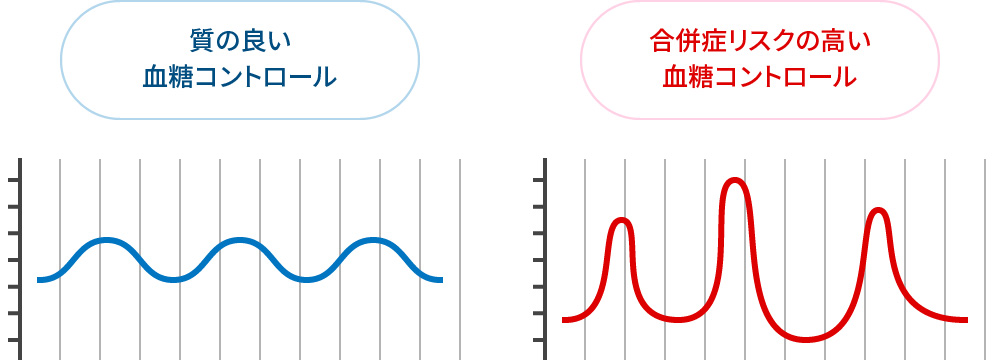
血糖トレンドのイメージ - FGM(リブレ)使用法に関する指導要点
-



- STEP1
-
基本のスキャン
- 1日のスキャン回数が3回以上である。
- センサーの有効時間が70%以上である。
- 時間毎のセンサーの有効時間が50%以上である。
- STEP2
-
食事・血糖値と睡眠前後でのスキャン
- 食事の前にスキャンしている。
- 睡眠の前後にスキャンしている。
- 高血糖や低血糖の症状があるときにスキャンしている。
- 高血糖や低血糖の時に血糖測定をしている。
- 血糖トレンドを確認している。
- グルコースグラフを確認している。
- STEP3
-
リブレの機能の活用
- 食事の時間を入力している。
- インスリンの時間、量を入力している。
- 運動の時間を入力している。
FGMリブレ利用症例
~コントロール不良2型糖尿病の初期治療に利用して、劇的に血糖コントロールが改善した症例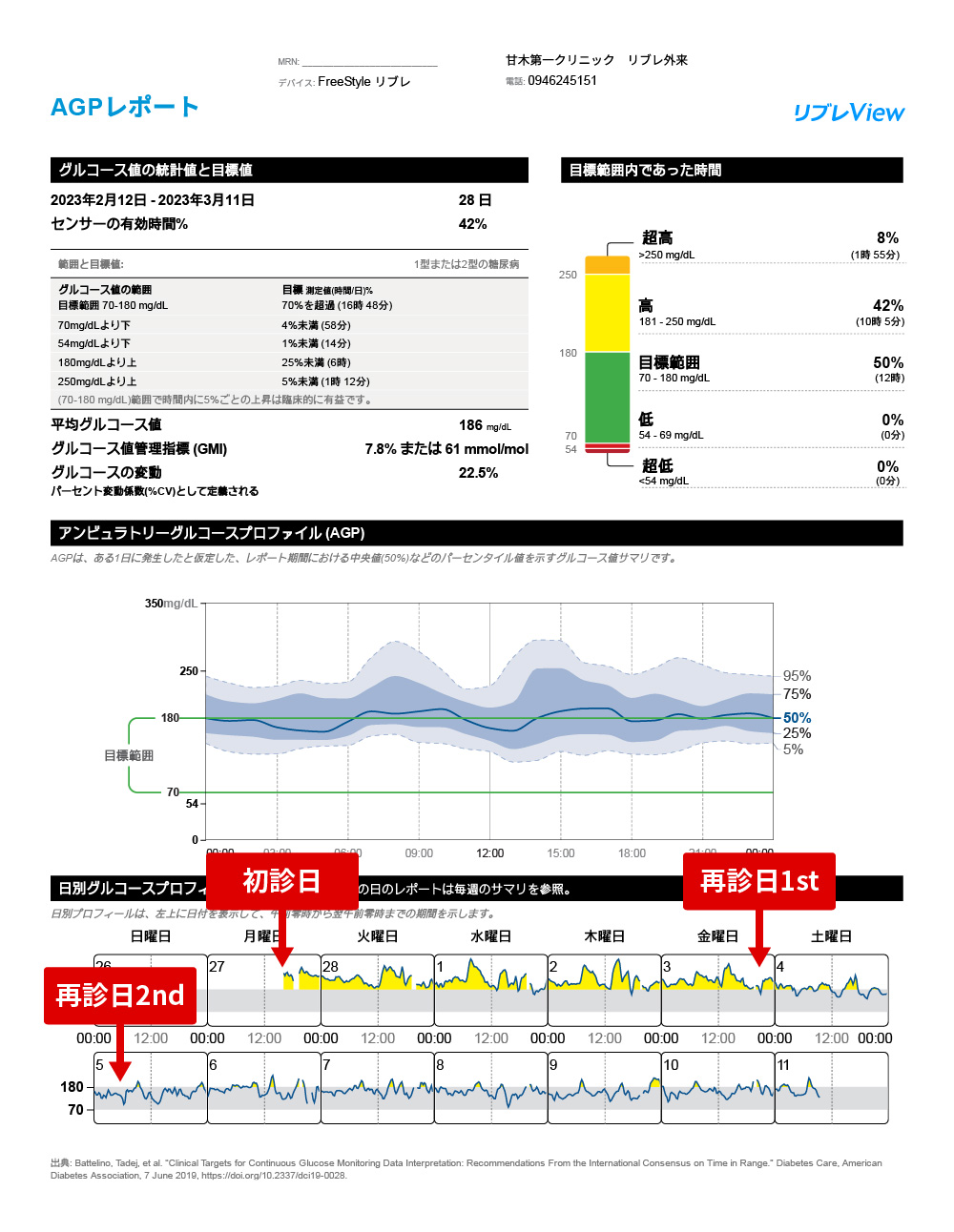
再診日2nd以後は、高血糖を表す黄色部分が劇的に少なくなっています。
食事療法
~メディカルダイエットの食事コーナーも是非ご参考に!~
基礎編を含めて、2通りの方法があることを意識してみて下さい。仕事や家庭で多忙な方は、ざっくり初級コースだけでも十分に効果があります。
1. 基礎 ~イメージトレーニングコース

1日の適正な摂取エネルギー量の計算方法
適正な摂取エネルギー量は、身長、体重、年齢、身体活動量などを考慮して決定します。

日本糖尿病学会 編・著 
栄養素の配分・バランスのとれた食事
エネルギーのもととなる三大栄養素は、炭水化物・たんぱく質・脂質です。
- 炭水化物
- ブドウ糖となり、私たちのからだのエネルギー源となります。
- たんぱく質
- 筋肉や臓器などからだを形作る重要な栄養素です。
- 脂質
- からだのエネルギーとなり、ホルモン、細胞などを 作る材料となります
それぞれ、からだの中では欠かすことのできない栄養素です。
また、骨や歯の材料となるのは、カルシウムなどのミネラルです。身体の働きを正常に保つためにも、さまざまなミネラル(鉄・銅・亜鉛など)やビタミンなどが必要です。からだを作り、からだの調子を整えるには、さまざまな栄養素をバランスよく食べることが大切です。
では、バランスのとれた食事とはどんな食事?
いろいろな栄養素を、適量とるのが、バランスのとれた食事です。
具体的には、主食(ごはん、パン、めん類など)、良質なたんぱく質を含むおかず(魚類、大豆製品、卵、肉類など)、野菜、きのこ、こんにゃく、海藻、乳製品(牛乳、ヨーグルトなど)、果物など1日の中でいろいろな食品を組み合わせて摂取することでバランスのよい食事に近づきます。

バランスのよい食事 炭水化物、たんぱく質、脂質の配分例
- 炭水化物
- 摂取エネルギーの40~60%
- たんぱく質
- 摂取エネルギーの20%まで
- 脂質
- 摂取エネルギーの20~30%
適正なエネルギー量の範囲内で、バランスのよい食事をとるために参考になるのが、「糖尿病食事療法のための食品交換表」です。食品交換表では、私たちが日常食べている食品を、多く含まれている栄養素によって、6つの食品グループ(6つの表)と調味料に分けて、80kcal(1単位)のエネルギーを含む食品の重量を掲載しています。食品交換表を活用することで、日々の献立づくりの幅が広がります。
出典:国立研究開発法人 国立国際医療研究センター糖尿病情報センター
2. ざっくり ~実践・ど真ん中だけで初級コース

以下の6つの点を、食習慣に取り入れるだけでも、相当に効果があります。

3. しっかり ~実践・ゾーン広げた上級コース

- 献立の種類について
-
1日の総エネルギー量1600/1800/2000kcalの場合で、それぞれ炭水化物量が60%、50%、40%の献立例を掲載しています。
ライフスタイルごとに毎日の食事の状況は異なります。ここでは、コンビニエンスなどで惣菜を購入する場合と、ご自宅で調理する場合があることを想定し、献立をご案内しています。
- まずは、ご自身の1日に必要な
エネルギー量を確認してください - 1日に必要な総エネルギー量は、身長・身体活動量・年齢や合併症の状態により変わります。ご自身の必要なエネルギー量を知りたいかたはこちらをご覧ください。
- 腎症や心臓などのご病気があり、
かかりつけ医療機関から特別な指示を
受けている方はご注意ください -
腎症が進行した方では望ましい総エネルギー・タンパク質・カリウムなどがここでご紹介する献立と異なります。糖尿病の食事のはなし(実践編)・腎臓の合併症がある場合も合わせてご参照ください。心臓のご病気をお持ちの方の場合は、厳格な塩分制限が必要な場合があります。
糖尿病以外の病気の影響により、食事について担当の医師や管理栄養士から特別な指示を出されている場合は、そちらを優先してください。
糖質制限について
- 「糖質」ってなに?
-

炭水化物は、消化されてエネルギー源として使用される「糖質」と、エネルギーにはならないものの整腸作用や血糖上昇を緩やかにする働きをもつ「食物繊維」に分かれます。
「糖質」は生きていくためのエネルギー源を得るために必ず摂る必要がある重要な栄養素ですが、摂り過ぎてしまうと糖尿病、肥満、メタボリックシンドロームにつながる恐れがあり、健康によくないイメージが先行しているかもしれません。
- 糖質制限は体によいの?
-
糖質の過剰摂取により1日の摂取エネルギーが過剰になっている人の場合は、適切な量を守る方が良いと言われています。近年、日本糖尿病学会の推奨する食事療法でエネルギー摂取のうち糖質の占める割合を下げる提案がされるなど、安全な糖質制限の方法について、エビデンスをもとに情報発信がされるようになってきています。
しかし、減量などのために、トータルの1日摂取カロリーは変えずに、糖質を極端に(ゼロないしそれに近く)制限することは、その効果や安全性が証明されておらず、また長続きしにくいという点からも、現時点では勧められていません。
糖質を制限する一方で、摂取カロリー自体は大きく減らさないようにすると、結果的に脂質やタンパク質を多く食べてエネルギーを補うこととなります。脂質を多く食べると脂質異常症の発症や悪化に繋がったり、腎症のある患者さんではタンパク質を多く食べると腎臓に負担をかけてしまったりする場合があるため、気をつけなければなりません。
炭水化物の適切な制限は多くの糖尿病患者さんにとって効果があるものの、極端に偏った栄養摂取にならず、身体に必要な栄養素をバランスよく適量摂取することが、健康への近道といえます。
- 適切な糖質制限をしましょう
-
それでは、糖質を摂取する上ではどのようなことに気をつけて生活すれば良いでしょうか。
例えば、一回の献立として「ラーメンとライス」、「パスタとパン」、「うどんとおにぎり」など、炭水化物を組み合わせたメニューは、糖質過多になる恐れがありますので、組み合わせを見直してみましょう。ご飯のおかわりやラーメンの大盛りをする習慣も、注意が必要です。
また、糖質の中でも特にショ糖は、血糖上昇や肥満を助長する可能性があり、過度な摂取は控えた方が良いとされています。ショ糖とはサトウキビやテンサイから作られる、いわゆる「砂糖」の主成分です。ショ糖を多く含む甘味やジュースは摂りすぎには注意しましょう。
一方でこうした糖質の摂取は極端に減らす必要はなく、適切な目安を守ることが重要です。糖質を極端に制限すると、エネルギー不足でだるさや低血糖に繋がったり、筋力低下を引き起こしたりする場合があります。
日本糖尿病学会では、炭水化物摂取比率を総エネルギー量の50~60%とすることを推奨しており、ここでは、1日の総カロリー1600/1800/2000kcalの場合で、それぞれ炭水化物量が40%、50%、60%の献立例を掲載しました。 食事については、個別に注意すべき点が異なりますので、かかりつけ医や管理栄養士に確認の上で、ご自身に合った糖質量の献立を参考にしてください。
出典:国立研究開発法人 国立国際医療研究センター糖尿病情報センター
分かりにくい方は、食事業者なども利用して、味の濃さや量などを実体験してみましょう。
-
ワタミの宅食 福岡朝倉営業所
- 住所
- 筑前町原地蔵字村上1850-1
- 電話番号
- 0120-321-510
- ホームページ
-
http://www.watami-takushoku.co.jp/
※あくまでも一般食のみを取り扱っております。
ご利用の際は担当医にご相談ください。
-
まごころ弁当
- 住所
- 朝倉市甘木1763-5
- 電話番号
- 090-4510-2758
治療
糖尿病治療薬の選択
下記の項目を総合的に視て、投薬を最適化します。
- 年齢 (若年か?高齢か?)
- 低血糖リスク
- 肥満・脂肪肝の有無?
- 心疾患のステージ
- 腎疾患のステージ
- 加齢に伴う生活活動度の低下と認知機能
- 医療コスト
血糖降下薬のポジショニングマップ
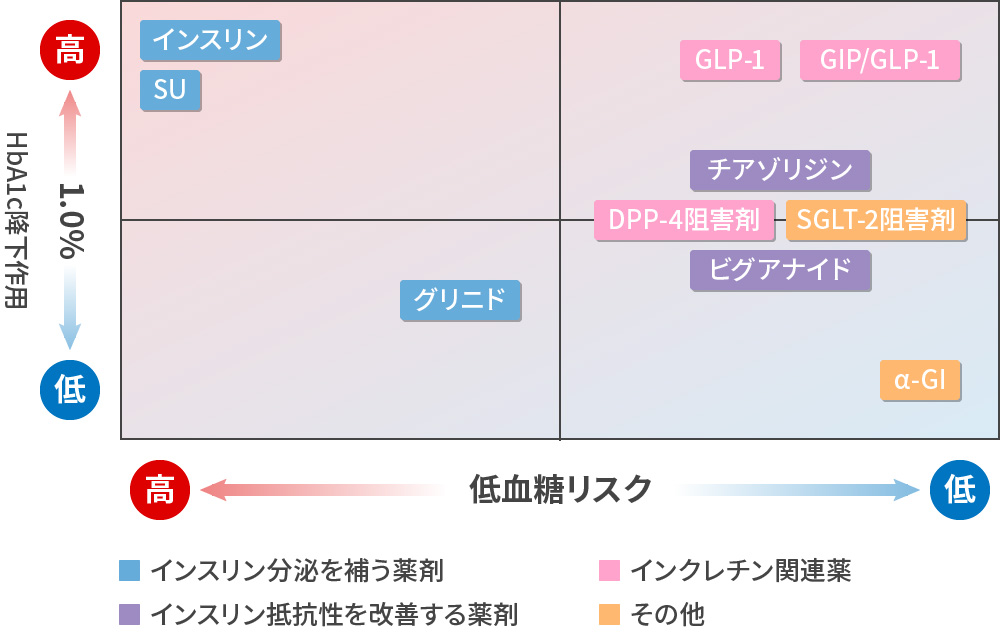
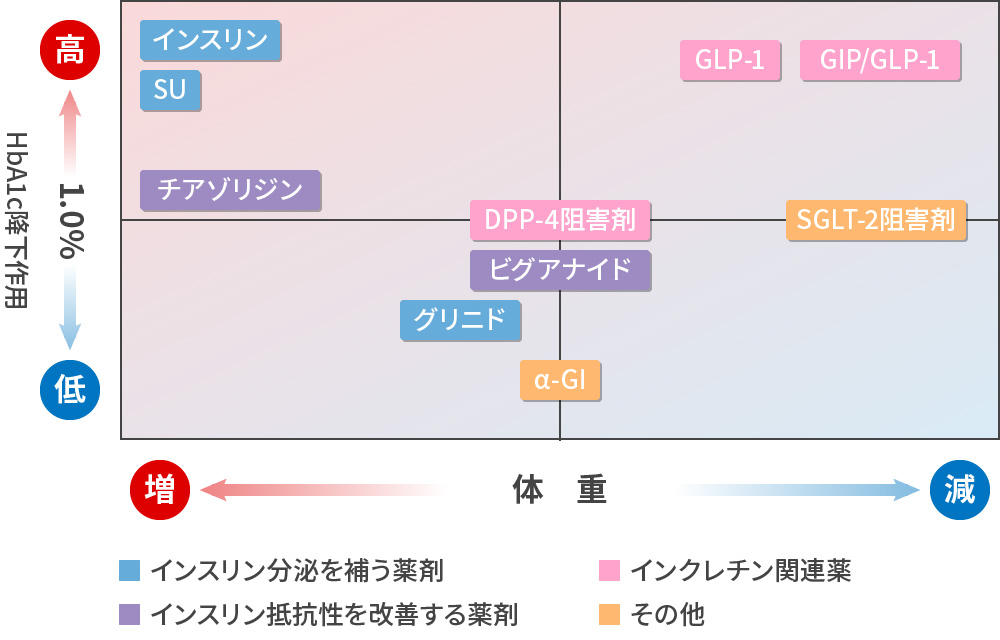
矢部大介,清野裕 Medical Pracitice28:133-139, 2011 2型糖尿病の薬物療法のアルゴリズム
安全な血糖管理達成のための糖尿病治療薬の血糖降下作用・低血糖リスク・禁忌・服薬継続率・コストのまとめ―本邦における初回処方の頻度順の並びで比較一覧
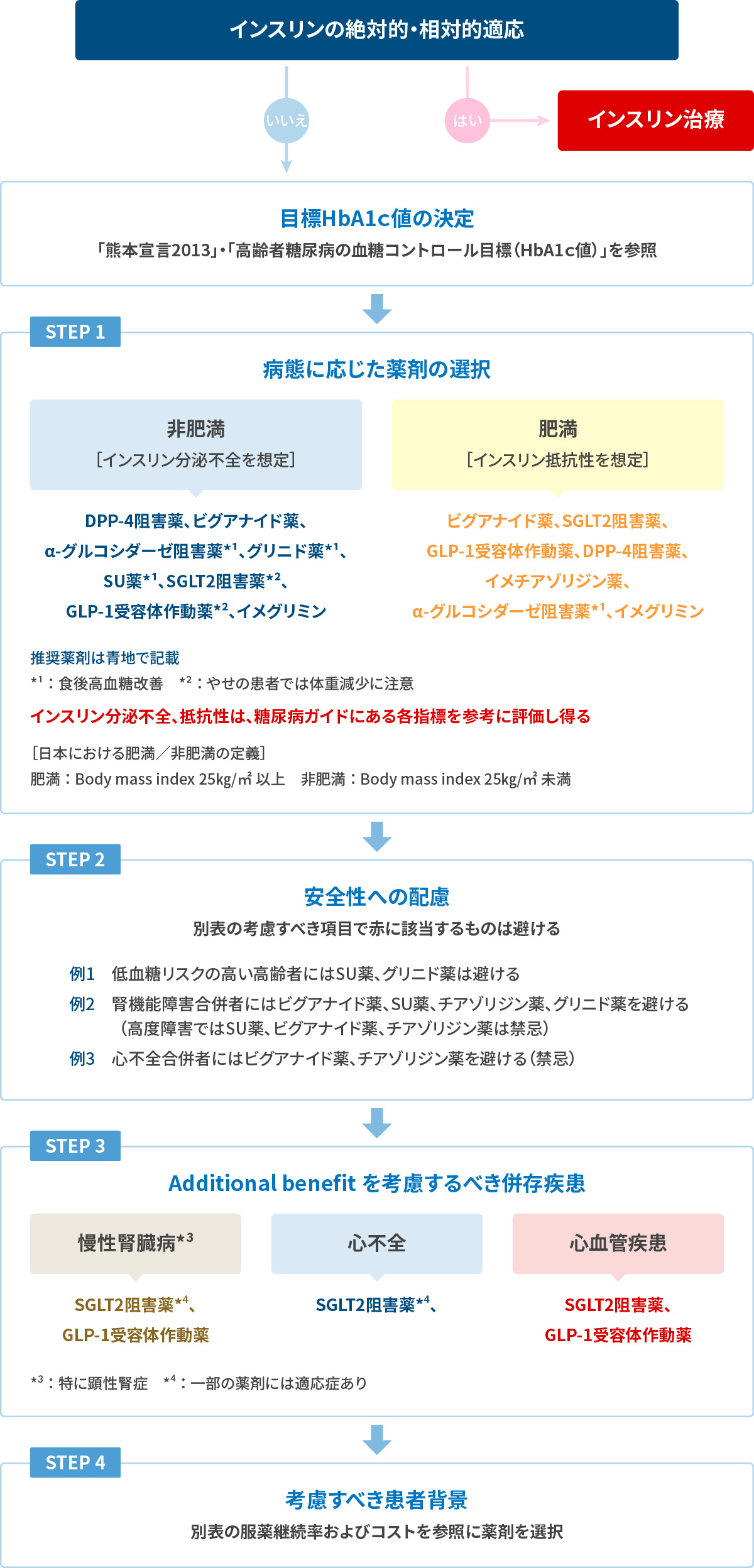
薬物療法開始後は、およそ3ヵ月ごとに治療法の再評価と修正を検討する
目標HbA1cを達成できなかった場合は、病態や合併症に沿った食事療法、運動療法、生活習慣改善を促すと同時に、STEP1に立ち返り、薬剤の追加等を検討する
考慮する項目 DPP-4
阻害薬ヒグアナイド薬 SGLT
阻害薬SU薬 α-グルコシターゼ阻害薬 チアゾリジン薬 グリニド薬 GLP-1
受容体作動薬イメグリミン 血糖降下作用 中 高
(要領依存性あり)中 高 食後高血糖改善 中
(肥満者では効果大))食後高血糖改善 高 中 低血糖リスク
(単剤において)低 低 低 高 低 低 中 低 低 体重への影響 不変 不変〜減 減 増 不変 増 増 減 不変 腎機能 一部の腎排泄型薬剤では減量要 腎障害例では
減量要
重篤な腎機能障害では禁忌重篤な腎機能障害では効果なし 要注意
(低血糖)重篤な腎機能障害では禁忌 要注意
(低血糖)エキセナチドは重篤な腎機能障害では禁忌 eGFR45ml/min/1.73㎡未満には非推奨 肝機能 ビルダグリブチンは重篤な肝機能障害では禁忌 重篤な肝機能障害では禁忌 重篤な肝機能障害では禁忌 重篤な肝機能障害では禁忌 要注意
(低血糖)重度肝機能障害のある患者での臨床試験なし 心血管障害 心筋梗塞など循環動態不安定な症例では禁忌 重症低血糖のリスクに特別な配慮が必要 心不全 一部の薬剤では心不全リスクを高める可能性あり 禁忌 禁忌 服薬継続率 高
(特に週1回製剤)中
(消化器症状など)中
(頻尿、性器感染症など)中
(体重増加、低血糖など)低
(服用法、消化器症状など)中
(浮腫、体重増加など)低
(服用法、低血糖など)中
(注射、服用法、消化器症状など)中
(消化器症状)コスト 中 低 中〜高 低 中 低 中 高 中 (横スクロールできます)
シックデイ
シックデイとは、糖尿病治療中のかたが、かぜや胃腸炎、脱水などで体調を壊すことを期間のことを言います。
- シックデイは血糖が乱れやすくなります。
病状の変化を意識して、適宜、上記のSMBGで血糖を確認しましょう。 - 安静と保温、そして水分・糖質の摂取を忘れないように。
- 食事摂取量に合わせて、下記の薬の量の加減の目安を知っておきましょう。
シックデイ時の “経口血糖薬” の調整
食事量が不安定な時は、食直後に内服
薬剤  摂食量
摂食量
50%以上 摂食量
摂食量
10~50% 摂食量
摂食量
10%未満ビグアナイド薬
メトグルコ®中止 中止 中止 イメグリミン
ツイミーグ®中止 中止 中止 SGLT2阻害剤
ジャディアンス®
フォシーガ®中止 中止 中止 αグルコシダーゼ阻害剤
セイブル®
ボグリボース®消化器症状があれば中止 中止 中止 スルホニル尿素薬・グリニド薬
アマリール®
グリミクロン®
シュアポスト®通常量 中止 中止 DPP-4阻害薬
トラゼンタ®通常量 中止 中止 GLP-1作動薬内服
リベルサス®中止 中止 中止 GLP-1とGIP/GLP-1作動薬注
オゼンピック®
トルリシティ®
ビクトーザ®
マンジャロ®中止 中止 中止 チアゾリジン薬
アクトス®通常量 中止 中止 シックデイ時の “インスリン” 調整法
食事量が不安定な時は、食直後に注射
インスリン  摂食量
摂食量
50%以上 摂食量
摂食量
10~50% 摂食量
摂食量
10%未満超速効型/速効型
リスプロ=ルムジェブ®
アスパルト=ノボラピッド®通常量 半分 中止して
速やかに再診混合型
アスパルトmix=
ノボラピッド30mix®通常量 半分 中止して
速やかに再診時効型/1日1回投与
デグルデグ=トレシーバ®
グラルギン通常量
(低血糖時は適宜増減)半量 “超”時効型/週1回投与
イコデグ=アウィクリ®通常量* FGM=リブレ®を既にしているあるいは間欠的血糖測定をしている患者さんは、起床時早朝空腹時血糖値を目安として、下記のインスリン調整を参考にして下さい。但し、イコデグ=アウィクリ®は、そもそも週1回のみしか投与しませんから、日中の血糖値を一喜一憂して観ながら調整する薬剤ではありません。低血糖症状時は早急にブドウ糖摂取であることが基本である事を忘れず、調整に迷ったら必ず担当医療機関と相談しながら調整しましょう。
朝食前血糖値 イコデグ=アウィクリ® 最も低い血糖値
80mg/dl未満20単位減量 平均血糖値
80~130mg/dl投与量調整なし 平均血糖値
130mg/dl以上20単位減量 超速効型インスリンの微調整
シックデイはもちろん、日々の小さな体調変動に伴う血糖変動に対して、リアルタイムにインスリン必要量を最適化することが理想的です。予め指示された食前インスリン指定用量に、血糖変動をも考慮してインスリンを増減することで、より質の良い血糖管理を行うことが可能となります。
ただし、習熟している患者さんに限定されます。ルムジェブ®、ノボラピッド®、ノボリン®
- 血糖 80~200の時、いつもとおりのインスリン皮下注
- 血糖 201~300の時、指定固定打ち量に +1 単位
- 血糖 301~400、指定固定打ち量に +2 単位
- 血糖 400~、指定固定打ち量に +3 単位
例)50代男性、2型糖尿病
処方例:ルムジェブⓇ 朝前6単位、昼前8単位、夕前12単位
→ シックデイだが、50%程度食べられそう…
朝前 血糖 350 → 6+2 = 8 単位
昼前 血糖 250 → 8+1 = 9 単位
夕前 血糖 420 → 12+3 = 15 単位
高血圧と糖尿病
血圧も血糖も互いに、悪く関連して上昇しあう!
血圧が上がれば血糖も上がる!
Nazarzadeh M et al. Lancet 2021 収縮期血圧を 5mmHg 下げれば、糖尿病発症リスクが 11% 下がる!
血圧を下げて、糖尿病も予防しましょう。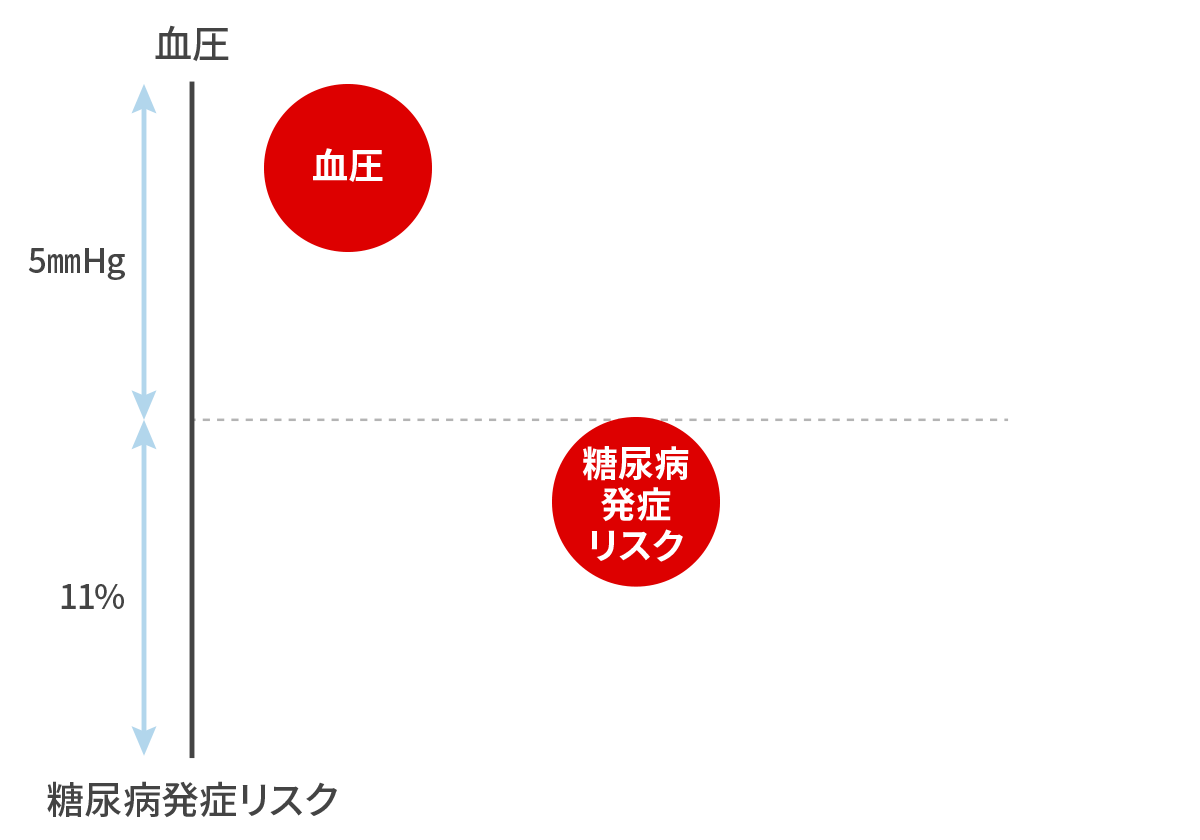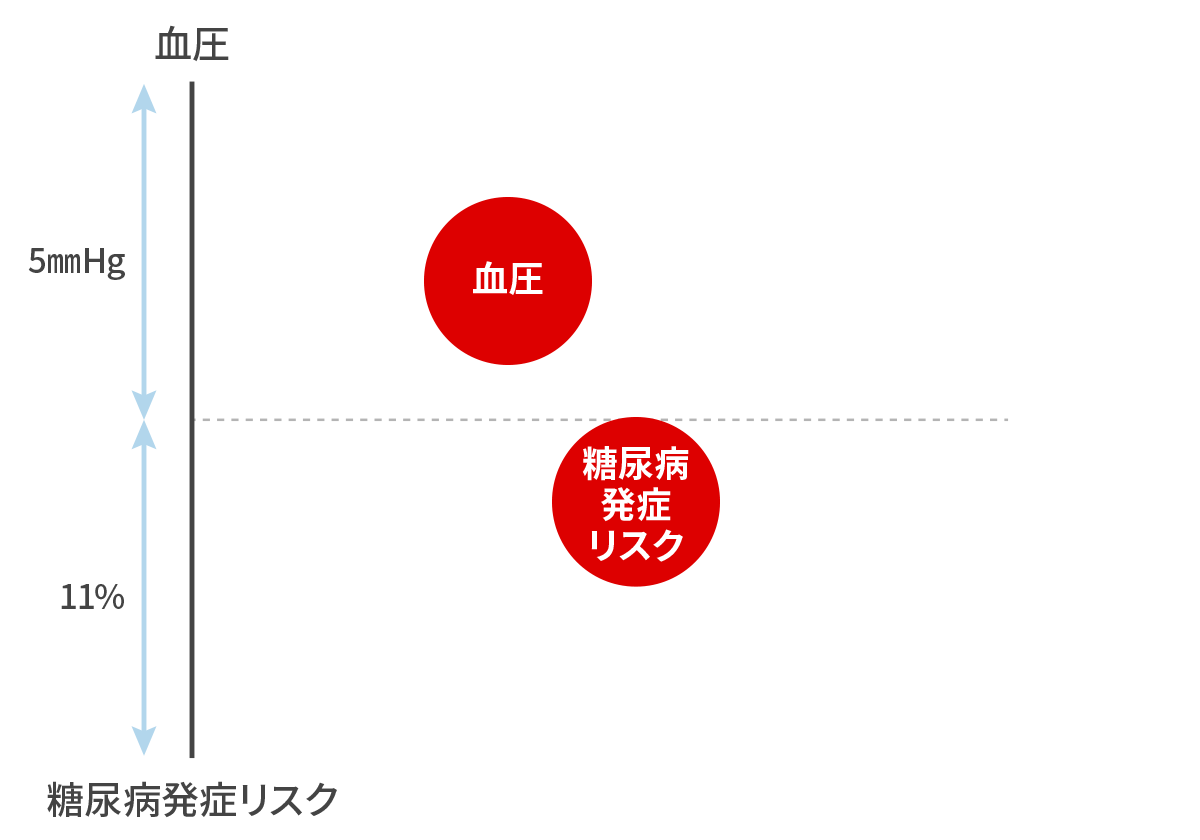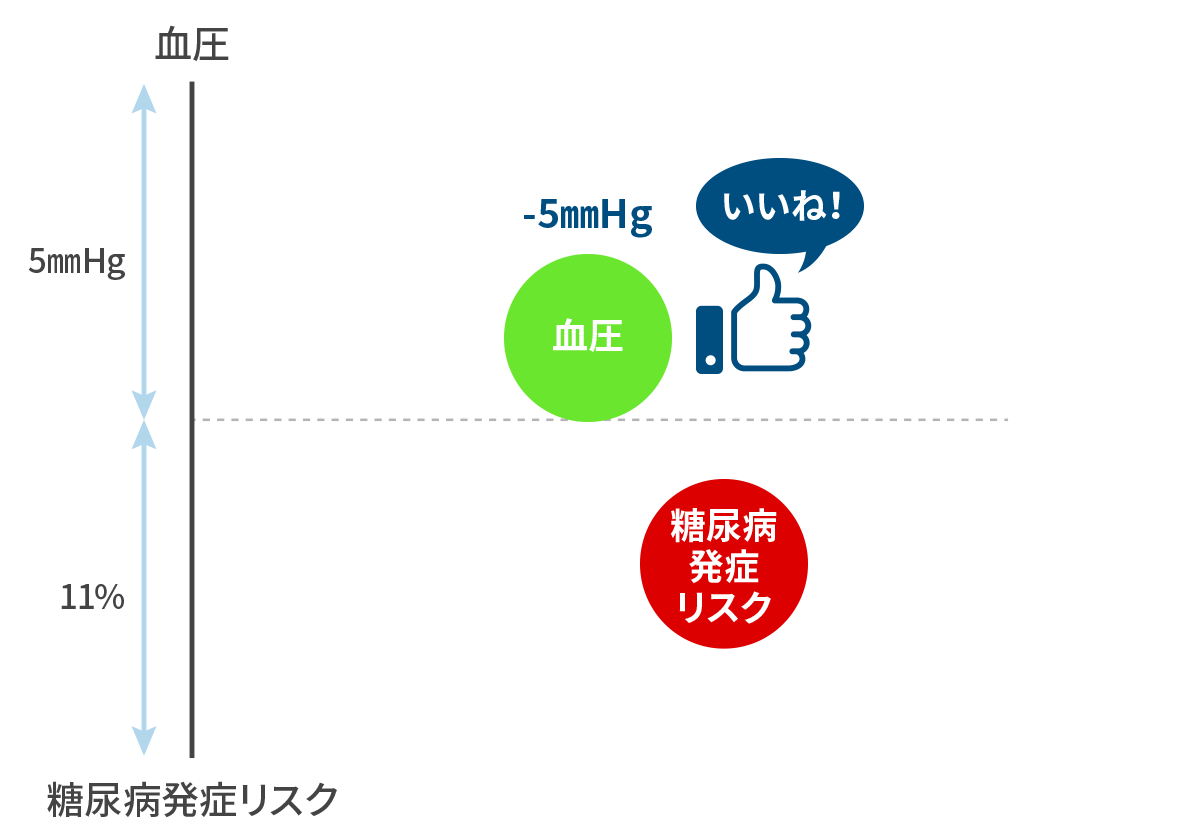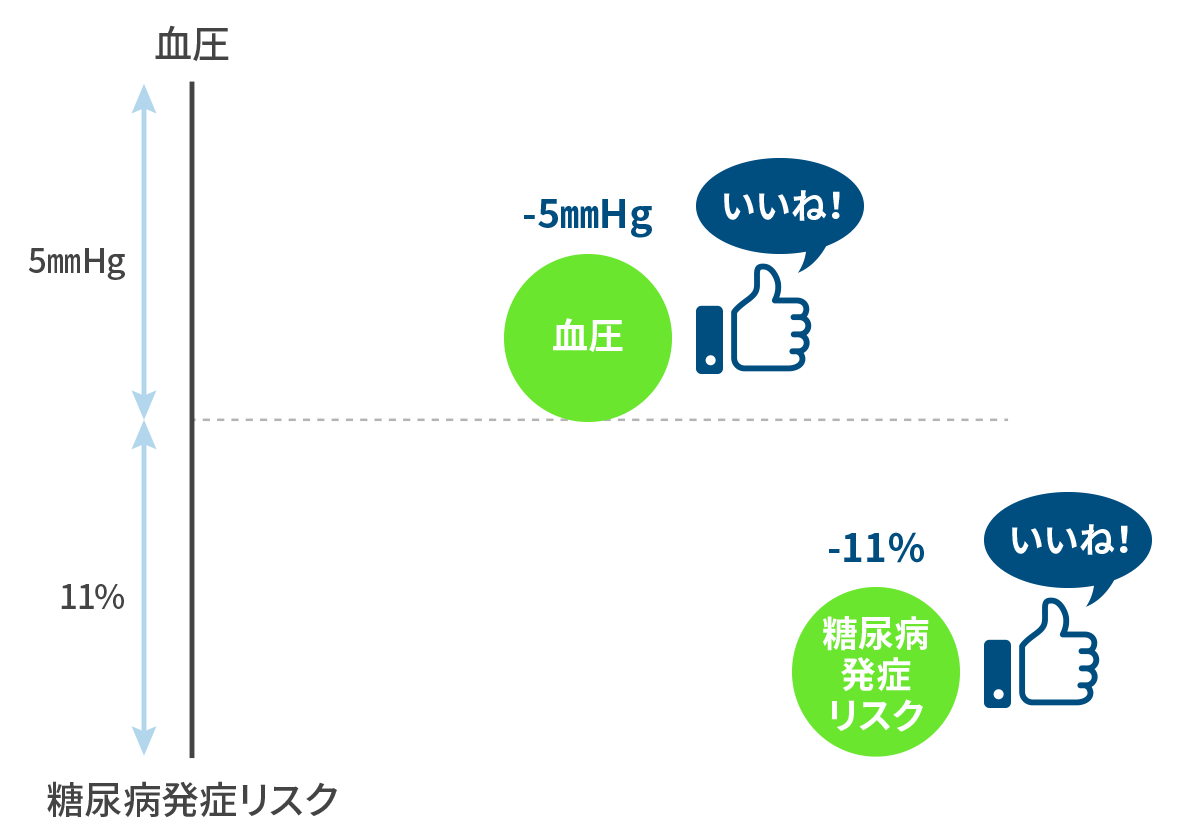
Nazarzadeh M et al. Lancet 2021 - 欧米人(狩猟民族)型


